Акушерство для студентів І та ІІ рівнів акредитації
Головне меню
Багатоплідна вагітність
Актуальність теми
Багатоплідна вагітність належить до граничних станів в акушерстві, оскільки перинатальна смертність у 6—10 разів перевищує цей показник при вагітності одним плодом.
Зважаючи на велику кількість ускладнень під час вагітності і в пологах при багатоплідді, своєчасне розпізнання та проведення профілактичних чи лікувальних заходів приводять у кінцевому результаті до зниження материнської та перинатальної смертності.
Знати:
-
-
-
-
Вміти:
-
-
-
Виконувати навички:
-
-
Література:
Акушерство та гінекологія: У 4 т.: національний підручник / за ред. акад. НАМН України, проф. В.М. Запорожана. — К.: ВСВ “Медицина”, 2013. — С. 482-
Наказ МОЗ від 08.04.2015 № 205 «Про затвердження Порядку надання медичної допомоги жінкам з багатоплідною вагітністю».
Ефективний антенатальний догляд. Навчальний посібник. Швейцарський інститут охорони здоров’я та тропічної медицини. – Київ, 2012. – С. 80-
Патологічне і оперативне акушерство: підручник / І.Б. Назарова, В.Б. Самойленко, Н.П. Муштенко, І.Г. Шембєлєв, за ред. П.М. Баскакова. — К.: ВСВ «Медицина», 2012. – С. 28-
Запитання для самоконтролю до теми «Багатоплідна вагітність»
1. Назвіть варіанти розвитку багатоплідної вагітності.
2. Назвіть причини розвитку багатоплідної вагітності.
3. Назвіть методи діагностики багатоплідної вагітності в різні терміни вагітності.
4. Опишіть діагностику багатоплідної вагітності прийомами Леопольда-
5. Назвіть особливості перебігу вагітності.
6. Назвіть можливі ускладнення багатоплідної вагітності.
7. Назвіть особливості диспансерного спостереження за вагітною при багатоплідній вагітності.
8. Назвіть особливості ведення пологів при багатоплідній вагітності.
9. Опишіть роль акушерки під час ведення пологів при багатоплідній вагітності.
10. Назвіть профілактичні заходи щодо попередження ускладнень з боку матері та плодів під час пологів.
Визначення
Багатоплідною вагітністю (БВ) називають вагітність, за якої в організмі жінки розвивається два плоди або більше.
Багатоплідними пологами називають народження двох і більше дітей.
Актуальність проблеми
За останні 15 років частота багатоплідних вагітностей значно зросла. На 50% збільшилась частота двієнь. На 400% збільшилась частота трієнь та більш плідних вагітностей.
За останні 5 років виявлено зростання питомої ваги багатоплідних пологів на 21,5%, а загальний приріст багатоплідних пологів за період з 1999 року склав майже 30%. Актуальність проблеми багатоплідної вагітності полягає у значній кількості ускладнень під час вагітності та пологів, зростанні питомої ваги кесаревого розтину, ускладнень післяпологового періоду, підвищеному рівні антенатальних втрат у різні гестаційні терміни, високій частоті неврологічних порушень у дітей, що вижили.
Материнська захворюваність зростає в 3-
Крім того, період госпіталізації пролонгується більш ніж у 6 разів, що приводить до підвищення ризику нозокоміальної інфекції.
Неонатальна захворюваність та смертність після багатоплідних пологів зумовлена переважно проблемами, які пов'язані з недоношеністю, та їхніми віддаленими наслідками, а також народженням дітей з малою масою тіла. У дітей, що народились від багатоплідних пологів ризик церебрального паралічу у 4 рази вищий (двійня) та у 17 разів вищий (трійня) ніж у дітей від одноплодових пологів. Ризик смерті дитини до одного року у 7 разів вищий, ніж при одноплодовій вагітності.
Частота
Частота багатоплідної вагітності становить 0,7-
Сприяючі фактори
Фактори, що зумовлюють зростання частоти випадків багатоплідної вагітності:
1. Широке використання допоміжних репродуктивних технологій ЕКЗ і ПЕ
2. Часте використання гормональних препаратів як для лікування безпліддя (кломіфен, ХГТ), так і в якості контрацепції (ребаунд-
3. Вік жінки більше 35 років
4. Расовий фактор
5. Спадковість.
Ймовірність багатоплідної вагітності зростає внаслідок застосування допоміжних репродуктивних технологій. Так, у випадку індукції овуляції кломіфен-
Якщо запліднення відбувається in vitro і в матку переносяться одночасно кілька фертилізованих яйцеклітин, частота багатопліддя досягає 35-
Ускладнення
У разі багатоплідної вагітності значно зростає ризик таких ускладнень:
передчасні пологи (від 30 до 60% багатоплідних вагітностей)
прееклампсія різних ступенів тяжкості
анемія
передчасний розрив плодових оболонок
передчасне відшарування нормально розташованої плаценти
гестаційний діабет
пієлонефрит та інші.
Специфічні ускладнення
синдром фето-
дискордантний рост плодів
ЗВУР (затримка внутрішньоутр. розвитку)
загибель одного з плодів
сіамські близнюки (зрощена двійня).
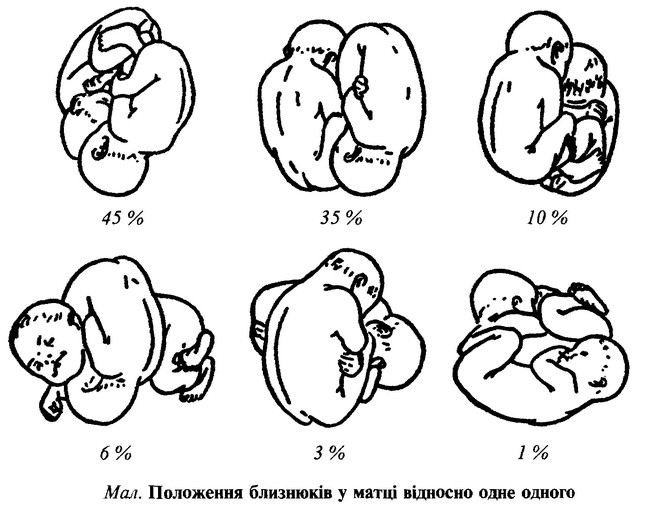
Типи розвитку двоєнь
Виділяють два різновиди двійні: двояйцеву (дизиготну) і однояйцеву (монозиготну).
Двояйцева (різнояйцева, дизиготна) двійня розвивається в результаті запліднення кількох яйцеклітин одночасно, що дозріли в одному чи кількох фолікулах одного або обох яєчників, двома різними сперматозоїдами чи більше (зустрічаються у 70% випадків).
Запліднені яйцеклітини розвиваються незалежно одна від одної. Після імплантації у кожного ембріона утворюються свої амніон і хоріон, у подальшому кожний з ембріонів має свою плаценту, окрему систему кровообігу. У близнюків утворюються дві амніотичні, дві хоріальні оболонки і дві плаценти – біхоріальний тип плацентації.
Якщо імплантація яйцеклітин відбулася на значній відстані одна від одної, то краї плацент не дотикаються, кожний ембріон, крім хоріона й амніона, має свою децидуальну оболонку (decidua capsularis).
Якщо імплантація яйцеклітин відбулася на близькій відстані, то ембріони мають спільну децидуальну оболонку і краї їх плацент дотикаються. Перегородка між двома плодовими міхурами складається з двох амніонів (водних оболонок) і двох хоріонів (ворсинчастих оболонок). Проте, кожна плацента має окрему судинну систему.
Двояйцеві двійнята можуть бути однакової чи різної статі, з однаковою або різними групами крові, гено-
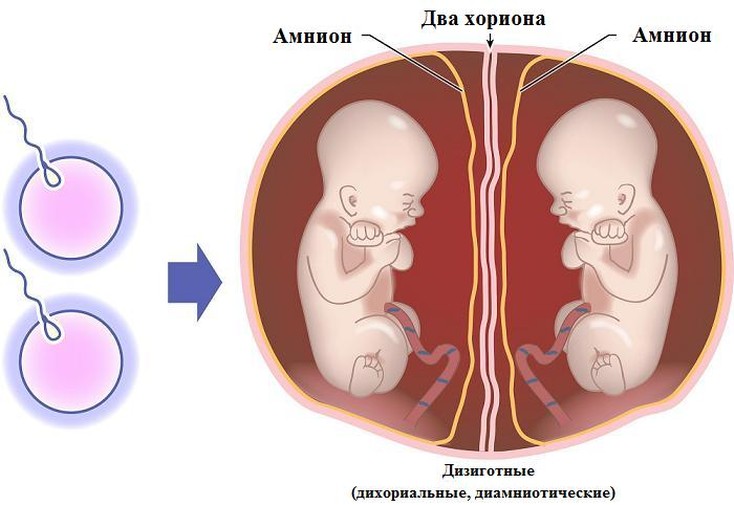
Мал. Дизиготна (двояйцева) двійня: два хоріони, два амніони, дві плаценти.
Однояйцева (монозиготна) двійня (одна третина двоєнь) розвиваються із єдиної заплідненої яйцеклітини, котра в розділяється на два утворення, котрі в подальшому розвиваються у самостійні організми або в разі фертилізації кількома сперматозоонами багатоядерних яйцеклітин.
Однояйцеві двійнята мають одну плаценту, а децидуальна оболонка у них спільна. Судини близнят з'єднуються численними анастомозами. Найчастіше перегородка між двома плодовими міхурами складається з двох амніонів, тобто кожний з плодів (близнят) має свій амніон (біамніотичні двійнята). Інколи амніон є спільним (моноамніотичні двійнята), в цьому випадку можливе народження зрощених (сіамських) близнят.
Однояйцеві близнята завжди однієї статі, мають однакову групу крові, гено-
Розвиток монозиготної двійні залежновід часу поділу
Якщо поділ заплідненої яйцеклітини відбувається протягом перших 3-
Якщо поділ відбувся між 4-
Якщо поділ відбувся між 9-
Поділ після 12-
Монохоріальна двійня (МХД), в порівнянні з дихоріальною (ДХД), супроводжується більш високим ризиком:
перинатальної смерті (11.6% при монохоріальній і 5.0% при дихоріальній),
внутрішньоутробної загибелі плода після 32 тижнів,
тяжкого дискордантного (несиметричного) розвитку плодів (дискордантність >20%),
некротизуючого ентероколіту.
При моноамніотичних двійнях зростає ризик внутрішньоутробної загибелі внаслідок порушення кровообігу при сплутуванні пуповин між собою з утворенням вузлів.
Перинатальна смертність при моноамніотичних двійнях може сягати 50-
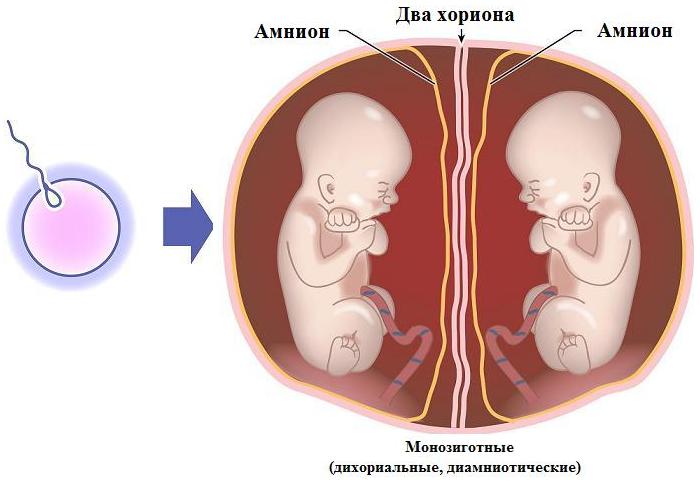
Мал. Монозиготна (однояйцева) двійня: два хоріони, два амніони, дві плаценти.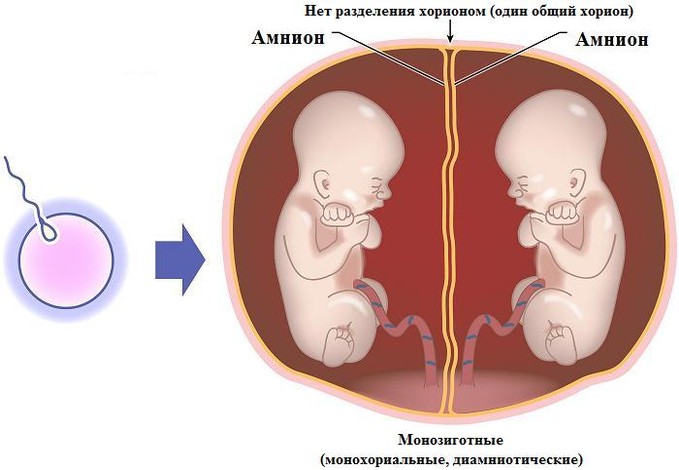
Мал. Монозиготна (однояйцева) двійня: один хоріон, два амніони, одна плацента.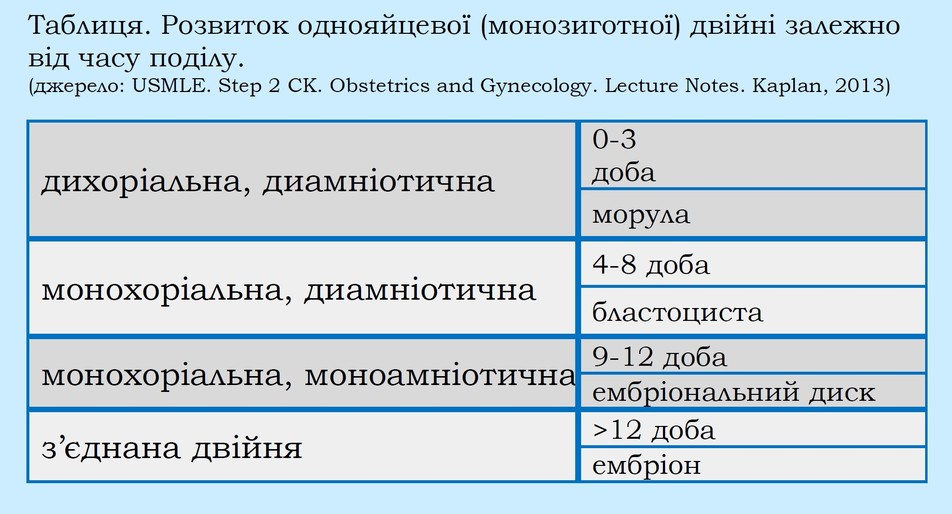
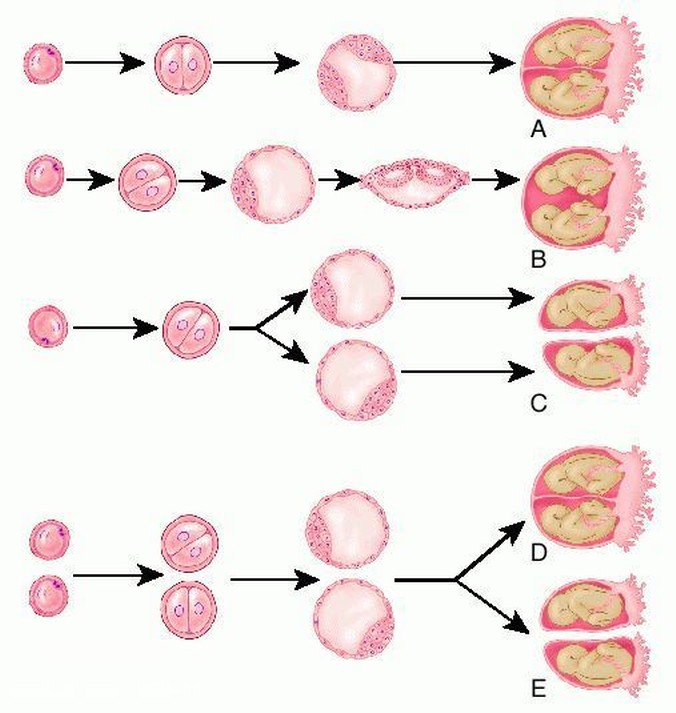
Схема. Розвиток багаплідної вагітності.
А. Монохоріальна, диамніотична (МХДА) монозиготна двійня.
В. Монохоріальна, моноамніотична (МХМА) монозиготна двійня.
С. Дихоріальна, диамніотична (ДХДА) монозиготна двійня.
D. Монохоріальна, диамніотична МХДА) дизиготна двійня.
Е. Дихоріальна, диамніотична ДХДА) дизиготна двійня.
Специфічні ускладнення багатоплідної вагітності
1. Синдром фето-
СФФТ – це скидання крові від одного плода (донора) до іншого (реципієнта) внаслідок незбалансованості плацентарно-
Частота СФФТ становить приблизно 5%-
СФФТ спостерігається виключно при МХД.
Плід-
Плід-
При МХД анастомози між системами кровообігу обох плодів є завжди, але за наявності множинних судинних комунікацій всередині спільної плаценти СФФТ може й не виникнути, поки анастомозування збалансоване.
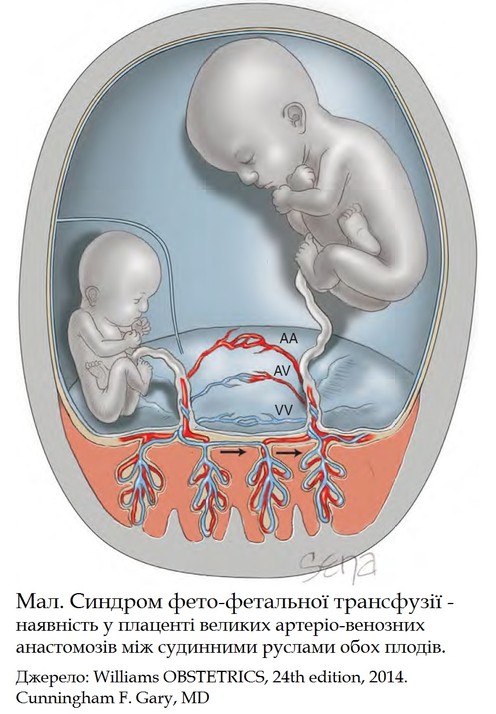
Клінічна картина СФФТ або СМП розвивається від 16 до 24 тижнів вагітності.
У плода-
У плода-
Оскільки при цьому не відбувається втрат білка та формених елементів крові, виникає поліцитемія та гіперосмолярність. За рахунок високого колоїдно-
Багатоводдя у плода-
Зменшення кількості навколоплідних вод у амніотичній порожнині плода-
Наслідки СФФТ
-
-
-
-
-
Діагностика СФФТ
Діагностика СМП ґрунтується на ультразвуковому дослідженні. СМП виникає тільки у МХД, за якою плоди мають однакову стать. Для своєчасного виявлення СМП усім жінкам з багатоплідною вагітністю, які мають монохоріальний тип плацентації (при двійні або при трійні), проводяться контрольні УЗД щонайменше один раз на два тижні від 16 до 24 тижнів вагітності.
Основною ознакою СМП є багатоводдя у плода-
Лікування СМП або СФФТ
Перинатальна смертність у разі нелікованого СМП може сягати 80-
-
-
-
-
-
Техніка фетоциду шляхом оклюзії пуповини плода, який помер чи помирає -
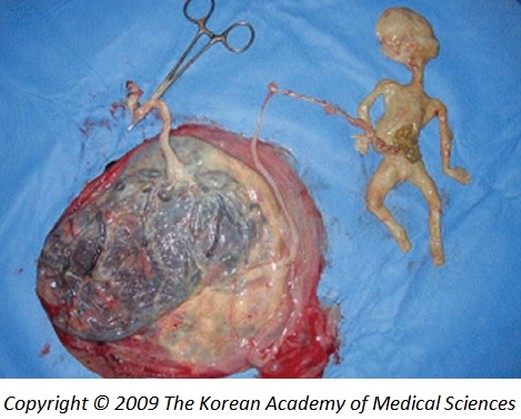
Фото. Результат селективного фетоциду (умертвіння) одного з плодів при монохоріальній двійні.
Радіочастотна абляція пуповини проведена в терміні 20+5 тижнів.
Джерело: http://synapse.koreamed.org
Специфічні ускладнення багатоплідної вагітності
2. Дискордантний ріст плодів.
Невідповідний ріст плодів (НРП) – це різниця між передбачуваними масами та розмірами плодів, виражена у відсотках.
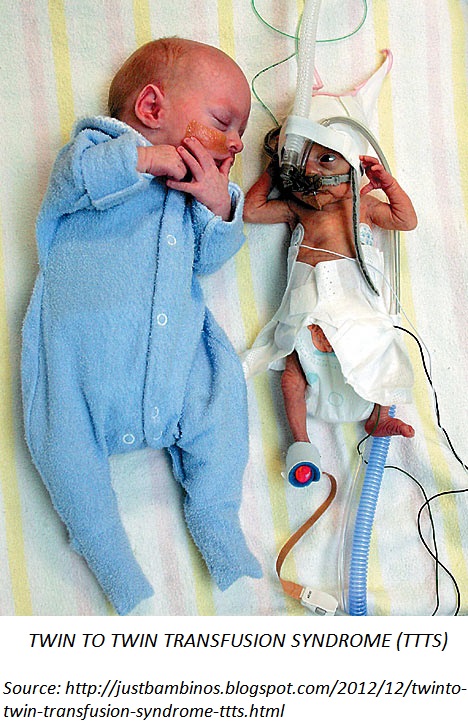
Фото. Трансфузійний синдром двійнят: відмінність однояйцевих близнят.
Плід-
плід-
3. Малий для гестаційного віку плід при БВ.
4. Внутрішньоутробна загибель одного з плодів (ВЗОП). ВЗОП – специфічне ускладнення багатоплідної вагітності, що зустрічається трапляється в середньому в 6% випадків (від 1,1% до 12,0%).
За терміном виникнення розрізняють такі форми ВЗОП:
феномен “зниклий близнюк” – на початку та в середині І триместру;
феномен “паперовий плід” – наприкінці І та на початку ІІ триместру;
ВЗОП, що може статися наприкінці ІІ та у ІІІ триместрі.
Зниклий близнюк (vanishing twin syndrome) – ембріон, який загинув внутрішньоматково в І триместрі гестації (переважно до 10 тижнів вагітності) та згодом повністю або частково реабсорбувався материнським організмом.
Причинами цього феномену може бути неадекватна плацентація, тяжкі аномалії розвитку (пов’язані з повною відсутністю певних внутрішніх органів), летальні хромосомні аномалії та інші (часто невідомі) причини.
Визначити справжню частоту синдрому зниклого близнюка майже неможливо. Більшість цих станів може навіть клінічно не розпізнаватися або сприйматися як загроза переривання вагітності з кров’яними виділеннями. Деякі автори вважають що 10-
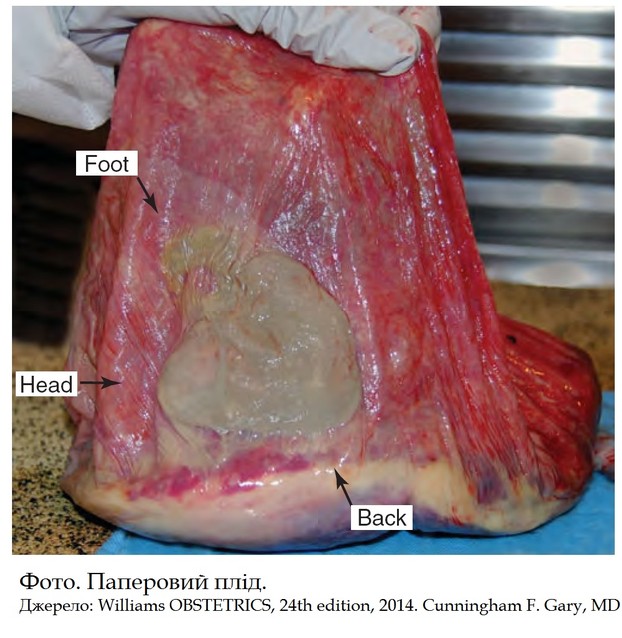
Паперовий плід (fetus papyraceous) – являє собою мацерацію плода внаслідок його ранньої (кінець І – початок ІІ триместру) загибелі. При цьому плід, що загинув, стискається зростаючим амніотичним міхуром живого плода, відбувається дегідратація та часткова реабсорбція компонентів плідного яйця, що не розвивається.
Може зустрічатись як при МХ так і при ДХ двійнях.
Справжня частота невідома. Деякі автори вказують таку частоту -
Діагностика багатоплідної вагітності
До впровадження УЗД в акушерську практику діагноз багатоплідної вагітності нерідко встановлювали на пізніх строках або навіть під час пологів. Для розробки правильної тактики ведення вагітності та пологів при багатоплідності вирішальне значення має рання діагностика багатоплідної вагітності та своєчасне і правильне визначення хоріальності (кількість плацент).
В сучасному акушерстві найбільш точний і ранній діагноз багатоплідної вагітності ґрунтується на даних УЗД -
При використанні трансвагінального датчика діагностика двійні можлива з 6-
при використанні трансабдомінального датчика — з 10-
Клінічні ознаки
1) невідповідне до гестаційного віку плода збільшення розмірів матки (понад 4 см); диференціація проводиться з великим плодом, міхурцевим занеском, багатоводдям;
2) значне збільшення маси тіла вагітної без зв'язку з набряками, розвитком гестозу і збільшенням вживання їжі;
3) багатоводдя, підвищений тонус матки;
4) відчуття матір'ю збільшеної активності плода;
5) ранній розвиток пізнього гестозу, залізодефіцитної анемії;
6) пальпація в матці трьох або більше великих частин і великої кількості дрібних, невеликі розміри передлеглої частини при високому стоянні дна матки;
7) одночасне вислухування серцебиття двох плодів із різницею понад 8 ударів за 1 хв, асинхронного з материнським, особливо з «зонами мовчання» між ними.
Лабораторні дослідження
1) аномальне підвищення рівня материнського хоріонічного гонадотропіну, альфа-
2) зниження рівня материнського гемоглобіну й зменшення гематокритного числа, гіперволемія;
3) зростання частоти порушень толерантності до глюкози.
• невиношування, загроза переривання вагітності 25-
• анемія у 40%;
• ранній та пізній гестоз (у 4 рази частіше), особливо важко перебігає при дизиготних близнюках;
• багатоводдя одного із плодів (характерна ознака багатопліддя);
• нерівномірний розвиток двійнят;
• затримка внутрішньоутробного розвитку обох (маса плодів у 40-
• дистрес плодів;
• аномалії положення плодів ( у 16 разів частіше) – головне передлежання обох плодів (понад 40% випадків двійні); потиличне передлежання одного плода становить близько 40%, відмінне від потиличного передлежання одного плода — близько 20% випадків;
Ускладнення багатоплідної вагітності з боку матері
пізній гестоз
анемія
передлежання плаценти
передчасне відшарування плаценти
аномалії пологової діяльності
гіпотонічна післяпологова кровотеча
передчасне переривання вагітності
низька маса тіла
Ускладнення багатоплідної вагітності з боку плодів
затримка внутрішньоутробного розвитку
вроджені вади розвитку
синдром міжблизнюкового перетікання
патологія пупкового канатика
багатоводдя
підвищена анте-
Ведення багатоплідної вагітності
Акушерська допомога жінкам з БВ має надаватися тільки лікарем-
Лікування ускладнень БВ у закладах ІІІ рівня.
Відвідування жіночої консультації. Візит+УЗД:
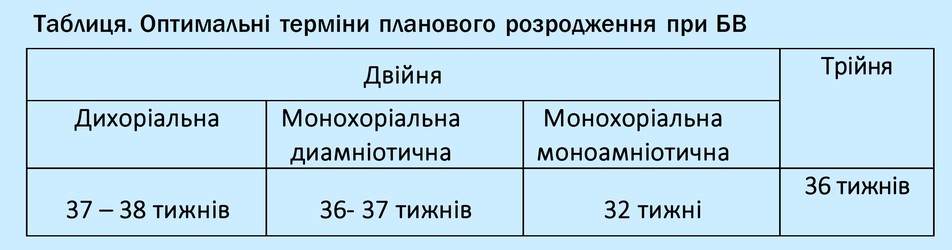
Дихоріальна діамніотична двійня: 11-
Монохоріальна діамніотична дівійня: 11-
Монохоріальна моноамніотична двійня: 11-
УЗД
Оптимальний термін проведення першого УЗД 11 тижнів + 0 днів – 13 тижнів + 6 днів
Під час першого УЗД, якщо КТР більшого плода становить 45 – 84 мм, необхідно:
-
-
-
-
-
За наявності монохоріального типу плацентації (двійня або трійня) у термін вагітності з 16 до 24 тижня УЗД має проводитись один раз на два тижні з метою своєчасного виявлення ознак СМП.
Для пошуку можливих структурних аномалій плодів усім вагітним з БВ має бути проведено УЗД в терміні 20 тижнів + 0 днів – 20 тижнів + 6 днів.
При БВ структурні аномалії плода (особливо вади серця) виникають частіше, ніж при одноплідній вагітності.
Рекомендації стосовно способу життя та харчування:
1) фолієва кислота до 12 тижнів в стандартному режимі для профілактики дефектів невральної трубки плода;
2) враховуючи підвищений ризик анемії, проведення ЗАК додатково 20-
3) збагачення раціону препаратами заліза вагітній у разі її поганого харчування або дотримання вагітною вегетаріанської дієти.
Діагностика та профілактика прееклампсії
1) вимірювання АТ та дослідження сечі на наявність протеїнурії (клінічний аналіз сечі або експрес-
2) приймання 75-
-
-
-
-
-
Найбільша ефективність аспірину спостерігається у разі початку прийому до 16 тижнів та при вживанні перед сном.
Прогнозування передчасних пологів
1) спостереження за довжиною шийки матки шляхом трансвагінальної ультразвукової цервікометрії. Вимірювання довжини шийки матки проводиться під час кожного УЗД.
Довжина шийки матки ≥ 35 мм у терміні 24-
Довжина шийки матки < 25 мм при БВ супроводжується збільшенням ризику мимовільних передчасних пологів до 32 тижнів вагітності у 6,9 – 9,6 раза.
2) імунохроматографічні тести для виявлення в цервікальному слизі біохімічних маркерів передчасних пологів лише в комбінації з трансвагінальною ультразвуковою цервікометрією.
Профілактика передчасних пологів
1) всім жінкам з БВ при першому відвідуванні та за показами має бути проведено бактеріоскопічне дослідження вмісту піхви та, у разі виявлення, лікування бактеріального вагінозу, трихомоніазу та кандидозу.
2) шов на шийку матки або встановлення шийкового песарію не слід використовувати для профілактики передчасних пологів.
3) профілактичне призначення бета-
Профілактика респіраторного дистрессиндрому (РДС) плода
1) проводиться кортикостероїдами за тими самими показаннями та за тією самою схемою, що й при одноплідній вагітності.
2) повторний курс, якщо від попереднього минуло більше 7 діб та знову з’явилися симптоми загрози передчасних пологів чи планується дострокове розродження.
Тактика при внутрішньоутробній загибелі одного з плодів (ВЗОП)
Необхідність негайного розродження у більшості випадків зумовлена станом матері та/або живого плода.
Необхідність пролонгування вагітності у більшості випадків зумовлена малим терміном гестації та ризиком неонатальних ускладнень, які пов’язані з недоношеністю.
Якщо немає протипоказань до виношування, вагітність продовжується до:
-
-
Тактика при ВЗОП при ДХД
ВЗОП при ДХД сама по собі не є показанням до розродження. Після виключення материнських чинників ВЗОП та визначення задовільного стану живого плода в терміні < 34 тижнів показана очікувальна тактика.
Тактика при ВЗОП при МХД
1. У разі смерті плода на початку ІІ триместру існує значний ризик пошкодження плода, що вижив. Необхідно обговорити з вагітною та членами її родини альтернативу переривання вагітності.
2. У разі загибелі плода після 25-
Якщо розглядається питання розродження, необхідно провести курс профілактики респіраторного дистрес синдрому кортикостероїдами, стандартний курс (24 мг протягом 2 діб).
3. У разі загибелі плода після досягнення зрілості, але раніше фізіологічного терміну пологів (28-
1) коли стан плода, що вижив, не порушений, немає підстав у передчасному розродженні, особливо коли час, який пройшов після смерті іншого плода, невідомий;
2) якщо розглядається питання розродження, то необхідно провести курс профілактики респіраторного дистрессиндрому кортикостероїдами;
3) у разі загибелі плода після 34 тижнів або близько до терміну пологів лікар може обрати розродження замість продовження вагітності. Спосіб розродження визначаться акушерською ситуацією.
Оптимальні терміни розродження при неускладненому перебігу БВ
Двійня
-
-
У разі подальшого пролонгування двійні, після 38 тижнів вагітності спостерігається зростання показників мертвонароджуваності та ранньої неонатальної смертності.
Слід не допускати пролонгування двійні до 40 тижнів гестації, оскільки це супроводжується різким підвищенням показнику мертвонароджуваності.
Трійня
Близько 90% трієнь народжують передчасно внаслідок спонтанних передчасних пологів або передчасного розродження за показаннями.
Середній гестаційний вік на момент розродження трійні (спонтанного чи індукованого) становить 33 тижні.
У випадку, коли вагітність не має ускладнень та пролонгується, оптимальним терміном розродження слід вважати 36 тижнів гестації.
Клінічний перебіг пологів
Ускладнення пологів
-
-
-
-
-
-
-
-
-
-
Успіх розродження значною мірою залежить від типу передлежання плодів, їх гестаційного віку і досвіду лікаря. У разі потиличного передлежання першого плода, як правило, рекомендують піхвове розродження. Бажано проводити пологи в операційній, в присутності лікаря-
Розродження має бути дуже обережним, спрямованим на мінімізацію пологової травми, особливо у недоношених двійнят. Найчастіше причинами перинатальної смертності у випадку багато-
Медична допомога у пологах надається:
1) у закладах ІІ рівня – з неускладненою дихоріальною діамніотичною двійнею;
2) у закладах ІІІ рівня – з ускладненою дихоріальною діамніотичною двійнею, ДХД та трійнею.
Запланований КР не може бути рекомендований як рутинний метод розродження всіх двієнь
Термін розродження
1) двійня:
-
-
-
2) трійня: вагітність без ускладнень – 35-
Показання до КР при БВ:
-
-
-
-
-
-
-
-
-
-
-
-
Розродження залежно від положення плодів та передлежання:
Варіант: «Плід А головне/Плід Б головне» – рекомендовані вагінальні пологи;
Варіант «Плід А головне/Плід Б неголовне (тазове передлежання, косе або поперечне положення)» – можливі способи народження Плода Б:
-
-
-
-
-
Вибір способу народження плода Б залежатиме від акушерської ситуації.
Ведення І періоду пологів
При поступленні роділлі у пологове відділення проведення УЗД.
На початку пологів катетеризація периферичної вени діаметр (14-
Ретельний моніторинг стану матері, плодів та прогресу пологів. Показники записують у партограму.
ЕФМ для спостереження за станом плодів обов’язково електронний фетальний моніторинг у періодичному або постійному режимі із записом на стрічку,
ВАД вагінальні дослідження проводяться кожні 4 години, якщо немає показань до частіших;
у разі відсутності адекватної динаміки розкриття шийки матки в активну фазу першого періоду пологів (менше 1 см/год),
Стимуляція пологової діяльності
-
-
Знеболення
-
-
Ведення II періоду пологів
Другий та третій періоди пологів слід вести у присутності лікаря-
1) вигнання Плода А:
-
-
-
-
-
-
2) вигнання Плода Б:
-
-
Тактика залежить від положення та передлежання Плода Б.
Плід Б у поздовжньому положенні:
-
-
-
-
-
-
Плід Б у косому або поперечному положенні:
-
-
-
Допустимий інтервал між народженням плодів:
-
-
а) при задовільному прогресі пологів, при задовільному стані матері та плода пологи можна продовжити вести через природні пологові шляхи.
б) при незадовільному прогресі пологів (слабкість пологової/потужної діяльності, повільне або відсутнє просування передлеглої частини) – оперативне розродження (КР для Плода Б, екстракція плода за тазовий кінець, вакуум-
Медикаментозне розслаблення шийки матки
Медикаментозне розслаблення матки/шийки матки може бути потрібним після народження Плода А, якщо:
-
-
З метою розслаблення матки/шийки матки використовують нітрогліцерин сублінгвально (спрей) або в/в в разовій дозі 200-
Нітрогліцерин повинен використовуватись за відсутності протипоказань до його застосування та під контролем гемодинаміки роділлі (артеріальний тиск, пульс).
Комбіновані пологи
Комбінованими називають такі пологи, за яких Плід А народжується через природні пологові шляхи, а плід Б – шляхом КР.
Для комбінованих пологів характерні високі показники неонатальної захворюваності та смертності для Плода Б, тому медичний персонал повинен бути готовим до надання реанімаційної допомоги новонародженому (Плоду Б).
Показання до КР для Плода Б:
-
-
-
Ведення III періоду пологів
-
-
-
Ведення раннього післяпологового періоду здійснюється у такому самому порядку, як і для одноплідної вагітності.
• спільне перебування матері та дітей;
• раннє прикладання до груді та початок грудного вигодовування;
• ретельний контроль тонусу матки, кількості виділень, пульсу, AT, кольору шкіри та скарг протягом перших 6 год після пологів:
-
-
-
Критерії виписування зі стаціонару:
• задовільний стан породіллі (нормальні температура тіла, пульс, AT);
• відсутність патологічних виділень зі статевих органів;
• проведення консультування породіллі щодо післяпологової контрацепції, навичок грудного вигодовування та догляду за двома дітьми;
• жінка проконсультована щодо загрозливих станів (у себе та дітей), за появи яких слід негайно звернутися в лікарню.