Акушерство для студентів І та ІІ рівнів акредитації
Головне меню
Дистрес плода під час вагітності та пологів. Асфіксія новонародженого
Актуальність теми.
Акушерка, яка працює у пологовій залі, повинна пам'ятати що від своєчасності та якості проведення реанімаційних заходів значною мірою залежить результат ранньої постнатальної адаптації новонародженої дитини. Це впливає не лише на виживання немовлят у перші дні життя, але й на їхній подальший розвиток і показники здоров'я в наступні вікові періоди.
Знати:
-
-
-
-
-
Вміти:
-
-
-
-
Виконувати навички:
-
-
-
-
Література:
Ефективний антенатальний догляд. Навчальний посібник. Швейцарський інститут охорони здоров’я та тропічної медицини. – Київ, 2012. – С. 56-
Наказ МОЗ України від 27 грудня 2006 року № 900. Клінічний протокол з акушерської допомоги "Дистрес плода при вагітності та під час пологів".
Наказ МОЗ України від 28 березня 2014 року № 225. Уніфікований клінічний протокол "Початкова, реанімаційна і післяреанімаційна допомога новонародженим в Україні".
Патологічне і оперативне акушерство: підручник за ред. П.М. Баскакова. — К: ВСВ «Медицина», 2012. – С.180-
Посібник для дитячих медичних сестер відділень новонароджених. Швейцарський інститут охорони здоров’я та тропічної медицини, 2014. -
Запитання для самоконтролю до теми «Дистрес плода під час вагітності та пологів. Асфіксія новонародженого»
1. Назвіть причини розвитку дистресу плода під час вагітності та пологів.
2. Назвіть методи діагностики дистресу плода під час вагітності та пологів.
3. Назвіть принципи лікування дистресу плода під час вагітності та пологів.
4. Опишіть роль акушерки при діагностуванні дистресу плода під час пологів.
5. Опишіть принципи оцінювання стану новонародженого за шкалою Апгар.
6. Назвіть принципи невідкладної медичної допомоги у разі асфіксії новонародженого.
7. Опишіть принципи реанімації новонародженого.
8. Назвіть показання, опишіть методику проведення видалення слизу з верхніх дихальних шляхів.
9. Назвіть показання, опишіть методику проведення ШВЛ.
10. Назвіть показання, опишіть методику проведення непрямого масажу серця.
11. Назвіть показання, опишіть методику введення адреналіну.
ДИСТРЕС ПЛОДА ПРИ ВАГІТНОСТІ
Визначення
Всі порушення функціонального стану плода у теперішній час позначають терміном „дистрес плода”
Поняття „хронічна гіпоксія плода” (компенсована, субкомпенсована і декомпенсована), „гостра гіпоксія”, „загроза гіпоксіі або асфіксії” не застосовуються.
Фактори ризику дистресу плода
затримка внутрішньоутробного розвитку
прееклампсія
передчасні пологи
переношена вагітність
багатопліддя
слабкість пологової діяльності
стрімкі пологи
застосування окситоцину
гіперстимуляція матки
випадіння пуповини
відшарування плаценти
розрив матки
гіпертермія вагітної / роділлі
хоріоамніоніт
багатоводдя
Діагностика дистресу плода
Аускультація серцевої діяльності (з 20 тижнів вагітності) -
фізіологічний норматив -
частота серцевих скорочень більше ніж 170 уд/хв та менше ніж 110 уд/хв свідчить про дистрес плода.
Біофізичний профіль плода (БПП) (з 30 тижнів вагітності) -
дихальні рухи плода
тонус плода
рухова активність плода
реактивність серцевої діяльності плода на нестресовий тест (НСТ),
об'єм навколоплодових вод
Оцінка БПП 7-
5-
4 балів і нижче -
Доплерометрія швидкості кровоплину в артерії пуповини, відображає стан мікроциркуляції у плодовій частині плаценти.
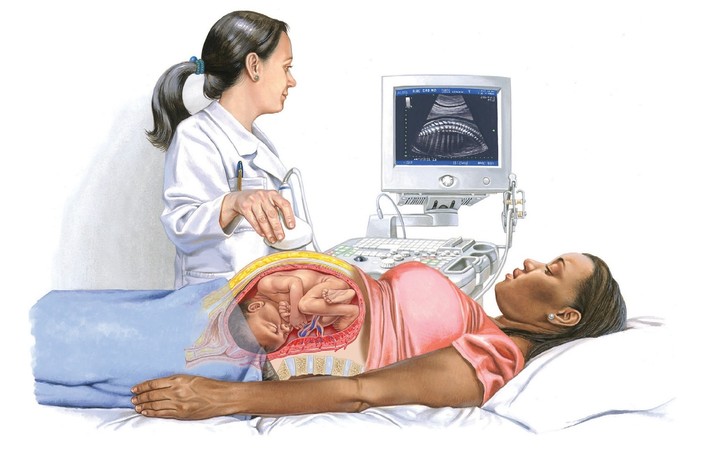
Мал. Під час УЗД визначають 4 параметри БПП (дихальні рухи, рухова активність плода, тонус плода, кількість навколоплідних вод).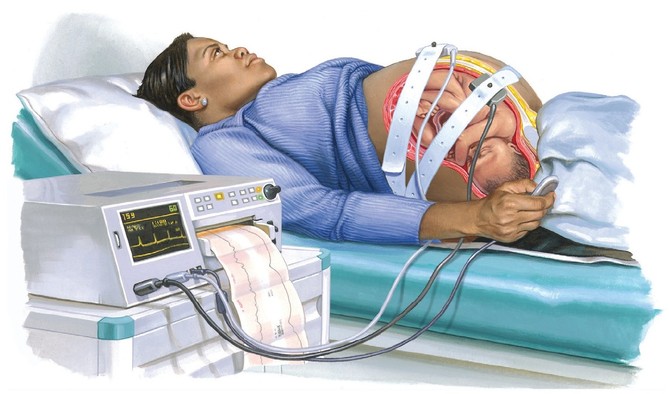
Мал. Нестресовий тест (НСТ) -
Тактика ведення вагітності з дистресом плода
Лікування супутніх захворювань вагітної, які призводять до виникнення дистресу плода.
1. Поетапне динамічне спостереження за станом плода.
2. Амбулаторне спостереження і пролонгування вагітності до доношеного терміну можливо при нормальних показниках біофізичних методів діагностики стану плода.
3. При сповільненому діастолічному кровоплину в артеріях пуповини слід провести дослідження біофізичного профілю плода (БПП):
при відсутності патологічних показників БПП необхідно провести повторну доплерометрію з інтервалом 5-
при наявності патологічних показників БПП, слід проводити доплерометрію щонайменше 1 раз на 2 дні та БПП щоденно.
4. Виявлення погіршання показників плодового кровоплину (виникнення постійного нульового або негативного кровообігу в артеріях пуповини) є показанням для екстреного розродження шляхом операції кесаревого розтину.
5. Госпіталізація вагітної до пологового будинку чи відділення патології вагітних показана, якщо за даними дослідження БПП і/або доплерометрії кровоплину має місце:
-
-
-
-
Лікування при дистресі плода під час вагітності
-
-
Розродження при дистресі плода під час вагітності
Через природні пологові шляхи можливо проводити (під кардіомоніторним контролем за станом плода) при:
-
Показанням для екстреного розродження шляхом кесаревого розтину після 30 тижнів вагітності є:
-
-
-
Профілактика дистресу плода
Виявлення факторів ризику дистресу плода та проведення динамічного контролю за пацієнтками цієї групи;
Дотримання режиму дня та раціональне харчування;
Відмова від шкідливих звичок (тютюнопаління, вживання алкоголю тощо).
ДИСТРЕС ПЛОДА ПІД ЧАС ПОЛОГІВ
Клінічні ознаки дистресу плода в пологах
-
Примітка: У нормі є допустимим тимчасове уповільнення серцебиття плода у момент скорочення матки, що зникає після розслаблення матки.
-
1. Аускультація серцебиття плода
Методика аускультації під час пологів
Підрахування серцевих скорочень плода проводять за повну хвилину -
Обов'язково проводять аускультацію до і після перейми або потуги;
За наявності аускультативних порушень серцебиття плода проводять кардіотокографічне дослідження.
2. Кардіотокографія (КТГ) -
При аналізі КТГ оцінюють такі параметри:
-
-
-
-
За наявності патологічних параметрів ЧСС, що свідчать про загрозливий стан плода, пропонується вести безперервний запис КТГ упродовж всього періоду пологів.
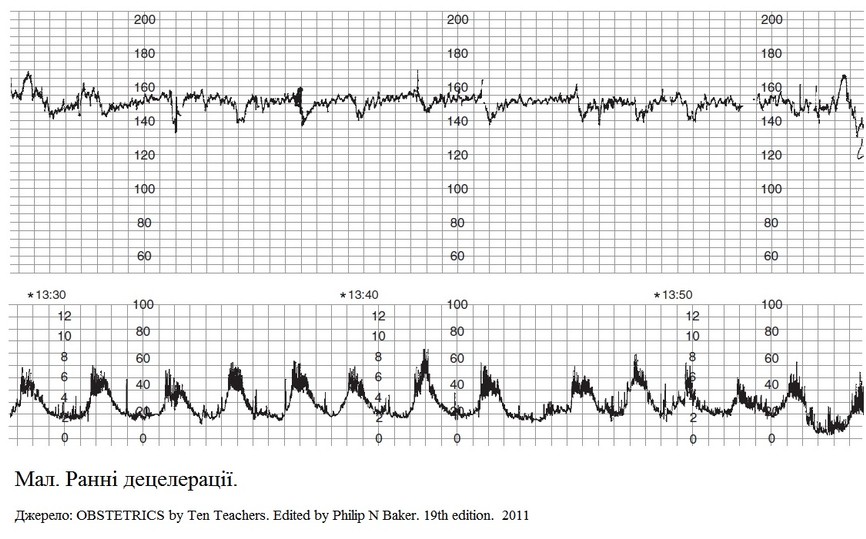
Діагностичні критерії:
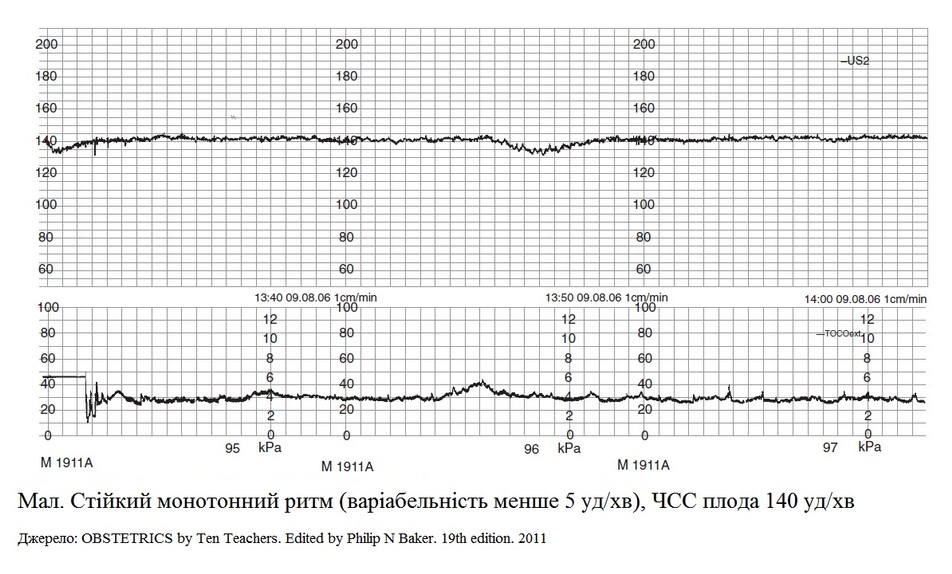
При нормальному стані плода для КТГ характерно:
-
-
-
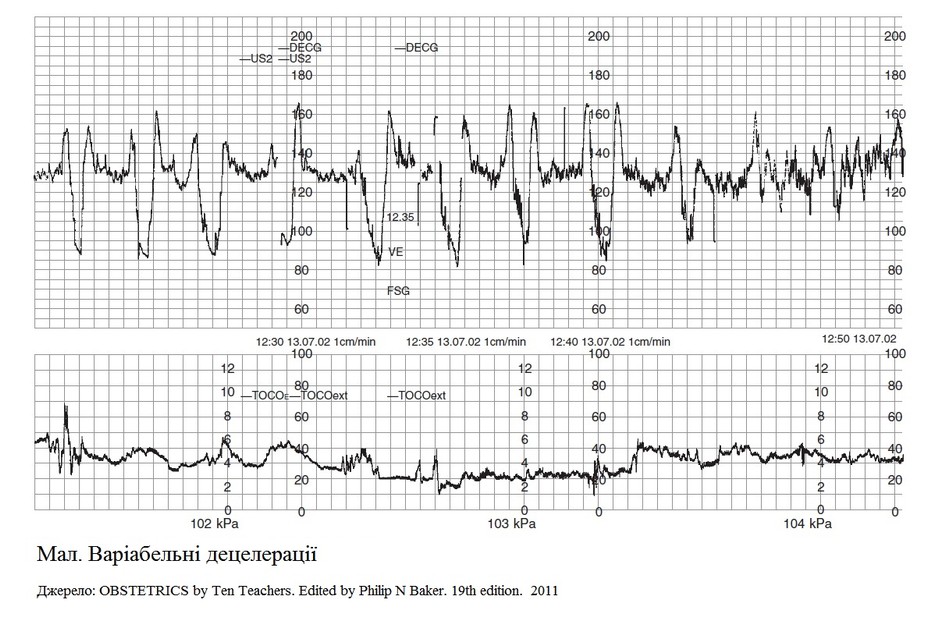
При дистресі плода у пологах на КТГ:
-
-
-
-
-
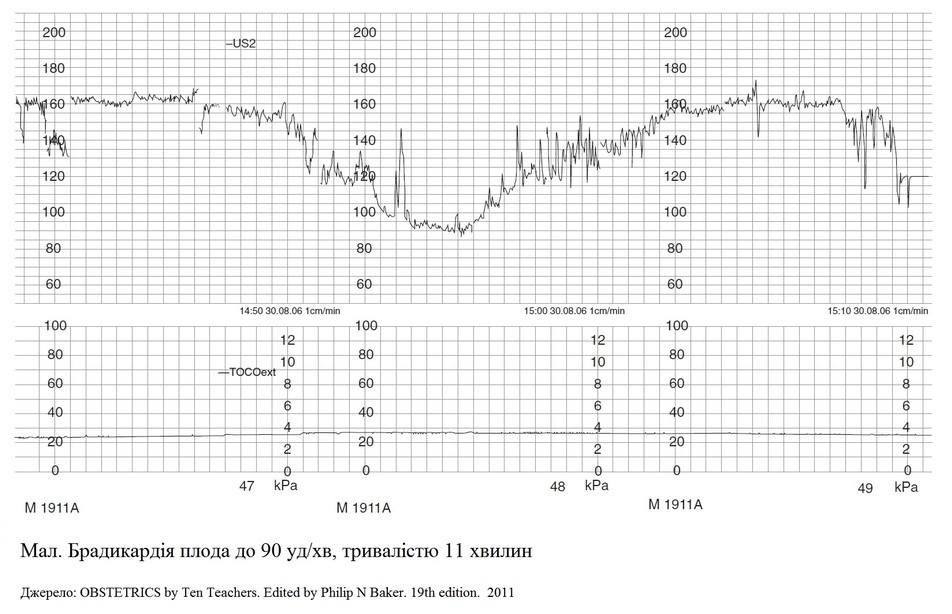
Ознака дистресу плода, що загрожує його життю:
-
-
3. Визначення меконію у навколоплідних водах при розриві плідного міхура:
Наявність густого меконію в амніотичній рідині у поєднані з патологічними змінами серцевого ритму плода є показанням для термінового розродження при головному передлежанні плода
Примітка:
Наявність незначних домішок меконію в навколоплідних водах не вказує на дистрес плода, але свідчить про необхідність ретельного спостереження за станом плода
Тактика ведення пологів при дистресі плода
Уникати положення роділлі на спині
Припинити введення окситоцину, якщо він був раніше призначений
Якщо причиною патологічної частоти серцебиття плода є стан матері необхідно провести відповідне лікування
Якщо стан матері не є причиною патологічного серцевого ритму плода, а частота серцевих скорочень плода залишається патологічною на протязі трьох останніх перейм, треба провести внутрішнє акушерське дослідження для визначення акушерської ситуації та з'ясування можливих причин дистресу плода.
При визначені дистресу плоду необхідне термінове розродження:
у першому періоді пологів -
у другому періоді:
при головному передлежанні -
при сідничному -
Виявлення факторів ризику дистресу плода в пологах та проведення динамічного контролю за станом плода в пологах;
Дотримання раціональної тактики ведення пологів.
Дотримання раціональних методів знеболювання пологів.
Асфіксія при народженні
Визначення
„Асфіксія при народженні” – це окрема нозологічна форма, яку характеризують лабораторні ознаки шкідливої дії гіпоксії на організм плода до або під час пологів (значний метаболічний або змішаний ацидоз у крові з артерії пуповини), а також клінічні симптоми кардіореспіраторної і неврологічної депресії новонародженого з можливим наступним розвитком енцефалопатії і поліорганної дисфункції.
Актуальність
Незважаючи на вдосконалення і покращення сучасної акушерської практики, приблизно 5-
Надання адекватної реанімаційної допомоги новонародженим дозволяє знизити їх смертність і /або захворюваність на 5-
В анамнезі приблизно 50 % дітей, які потребують реанімаційної допомоги після народження, відсутні будь-
Початкова і реанімаційна допомога
Підготовка до надання реанімаційної допомоги новонародженому в пологовому приміщенні або операційній
1. Передбачити потребу реанімації з уважним урахуванням наявних чинників ризику. Дивись таблицю. Чинники ризику необхідності реанімації новонароджених
2. Приготувати пологове приміщення
• приготувати реанімаційний столик для надання допомоги новонародженому
• забезпечити температуру повітря у приміщенні > 25°с
• приготувати і зігріти пелюшки
3. Приготувати обладнання
• для кожних пологів рекомендується готувати 2 комплекти обладнання і матеріалів для початкової і повної реанімації.
• У разі багатоплідної вагітності обидва комплекти готують для кожної дитини.
• Забезпечити присутність необхідного персоналу:
-
-
-
-
-
Початкова допомога дитині, яка народилась після вилиття чистих амніотичних вод
Показання
-
-
-
У немовлят, які не потребують реанімації, рекомендується не перетискати пуповину раніше, ніж через 1 хв. після народження.
Необхідні дії
1. Відразу після народження дитини
-
-
-
-
-
2. У разі відсутності самостійного дихання, наявності судомних дихальних рухів (дихання типу ґаспінґ) або зниженого (відсутнього) м’язового тонусу слід негайно:
-
-
-
-
-
1) надайте правильне положення дитини під джерелом променевого тепла
2) при апное або ДР видаліть вміст верхніх ДШ гумовою грушею або стерильним одноразовим катетером
3) додатково обсушіть за потребою
4) заберіть вологі пелюшки
5) забезпечте правильне положення
6) оцінити стан дитини на підставі 2 життєво важливих ознак -
7) вирішіть, що робити далі і дійте відповідно до алгоритму.
Наприклад:
-
-
Усі зазначені вище заходи (визначення потреби реанімації і початкові кроки допомоги) треба виконати приблизно за 30 секунд.
3. Необхідність реанімаційної допомоги дітям, народженим за допомогою кесарського розтину, визначають за тими самими принципами, оглядаючи їх на підігрітому столику під джерелом променевого тепла.
4. Недоношену дитину (< 37 тиж) переносять на реанімаційний стіл або іншу відповідну теплу і суху поверхню незалежно від стану після народження, після чого надають початкову допомогу і повторно оцінюють стан:
• у разі відсутності самостійного дихання швидко декілька разів «відтискають» кров, що міститься у пуповині, в напрямку до дитини,
• за наявності самостійного дихання перетискання пуповини здійснюють не скоріше, ніж через 60 с після народження, утримуючи дитину протягом цього часу нижче рівня плаценти.
Початкова допомога у дитині, яка народилась після вилиття амніотичних вод, забруднених меконієм
Пояснення. Аспірація меконію внутрішньоутробно, під час пологів або протягом реанімації може спричинити важкий синдром аспірації меконію (САМ).
Незважаючи на наявність меконію у навколо плодових водах, відсмоктування з верхніх дихальних шляхів дитини після народження голови не потрібно, оскільки це не зменшує ризику виникнення САМ.
Санація трахеї «активного» новонародженого без ознак порушення стану не рекомендується для рутинного використання.
Необхідні дії
1. Відразу після народження дитини
оголосіть час народження,
уникайте тактильної стимуляції (не витирайте дитину),
оцініть «активність» дитини:
-
-
-
2. У разі відсутності самостійного дихання, наявності дихання типу ґаспінґ, зниженого м’язового тонусу (відсутність активних рухів, звисання кінцівок) негайно:
• покличте на допомогу;
• перетисніть і переріжте пуповину;
• інформуйте матір, що дитині буде надано допомогу;
• не забираючи пелюшок й уникаючи тактильної стимуляції, перенесіть немовля на реанімаційний стіл;
• кваліфікований фахівець проводить санацію трахеї:
надати правильне положення новонародженому;
уникаючи тактильної стимуляції (не витираючи),
під контролем прямої ларингоскопії відсмоктати вміст нижньої глотки,
після чого інтубувати і санувати трахею,
якщо з будь-
• оцініть стан дитини і вирішіть, що робити далі і дійте відповідно до алгоритму.
3. Дітей, які після народження є «активними», -
4. У дитини, яка народилась після вилиття забруднених меконієм вод і не вимагала реанімаційної допомоги, оцінюють наявність ДР (ЧД більше 60 за 1 хв., втягнення податливих ділянок грудної клітки, експіраторний стогін тощо) протягом 3-
Особливості надання початкової допомоги дітям, які народились при терміні гестації < 32 тиж
Пояснення
Приблизно половина об’єму крові недоношеної дитини міститься у плаценті, тому перетискання пуповини, відстрочене на 30-
У разі народження дитини з терміном гестації < 32 тижнів додаткові зусилля спрямовують на профілактику охолодження, оскільки стандартні заходи теплового захисту (витирання, сповивання в теплі пелюшки і надання подальшої допомоги під джерелом променевого тепла) можуть не запобігати виникненню гіпотермії у цієї категорії новонароджених.
Необхідні дії
1. Відразу після народження в терміні 28-
• прийміть дитину у теплі пелюшки,
• зауважте й оголосіть час народження,
• оцініть самостійне дихання.
2. У разі відсутності самостійного дихання
• швидко декілька разів «відтисніть» кров, що міститься у пуповині, в напрямку до дитини,
• після чого перетисніть і переріжте пуповину,
• якомога швидше перенесіть дитину під джерело променевого світла, де:
• забезпечте прохідність ДШ (гумова груша або катетер);
• обсушіть (заберіть вологі пелюшки) і забезпечте додатковий тепловий захист.
• повторно надайте правильного положення;
• оцініть стан і вирішіть, що робити далі.
3. За наявності самостійного дихання після народження
• утримуйте дитину нижче рівня плаценти протягом 60 с,
• після чого перетисніть і переріжте пуповину
• перенесіть немовля під джерело променевого тепла, де:
• надайте початкову допомогу (п. 2);
• оцініть стан і вирішіть, що робити далі.
4. Щойно народжену глибоконедоношену дитину з терміном гестації < 28 тиж і приблизною масою < 1000,0 г прийміть у зігріті пелюшки і, не витираючи, швидко помістіть у прозорий одноразовий харчовий або спеціальний поліетиленовий мішок:
• за потреби посередині дна мішка завчасно зробіть отвір для голови дитини;
• немовля помістіть у мішок так, щоб голова була назовні через зроблений отвір;
• після цього мішок «закрийте» або зав’яжіть біля ніг дитини;
• обережно обсушіть голову і вдягніть шапочку;
• за наявності самостійного дихання утримуйте у мішку нижче рівня плаценти протягом 60 с;
• відокремте від матері і перенесіть під джерело променевого тепла, де надайте початкову допомогу (п. 2) й оцініть стан, не витягаючи новонародженого із мішка;
• вирішіть, що робити далі.
Оцінювання потреби реанімації
після початкових кроків стабілізації стану рішення щодо початку реанімації ґрунтується на оцінці 2 життєво важливих ознак:
1) наявність і адекватність самостійного дихання (апное або термінальні дихальні рухи типу ґаспінґ)
2) частота серцевих скорочень [ЧСС] (менше 100/хв).
АЛГОРИТМ РЕАНІМАЦІЙНОЇ ДОПОМОГИ НОВОНАРОДЖЕНОМУ З ТЕРМІНОМ ГЕСТАЦІЇ ≥ 32 ТИЖ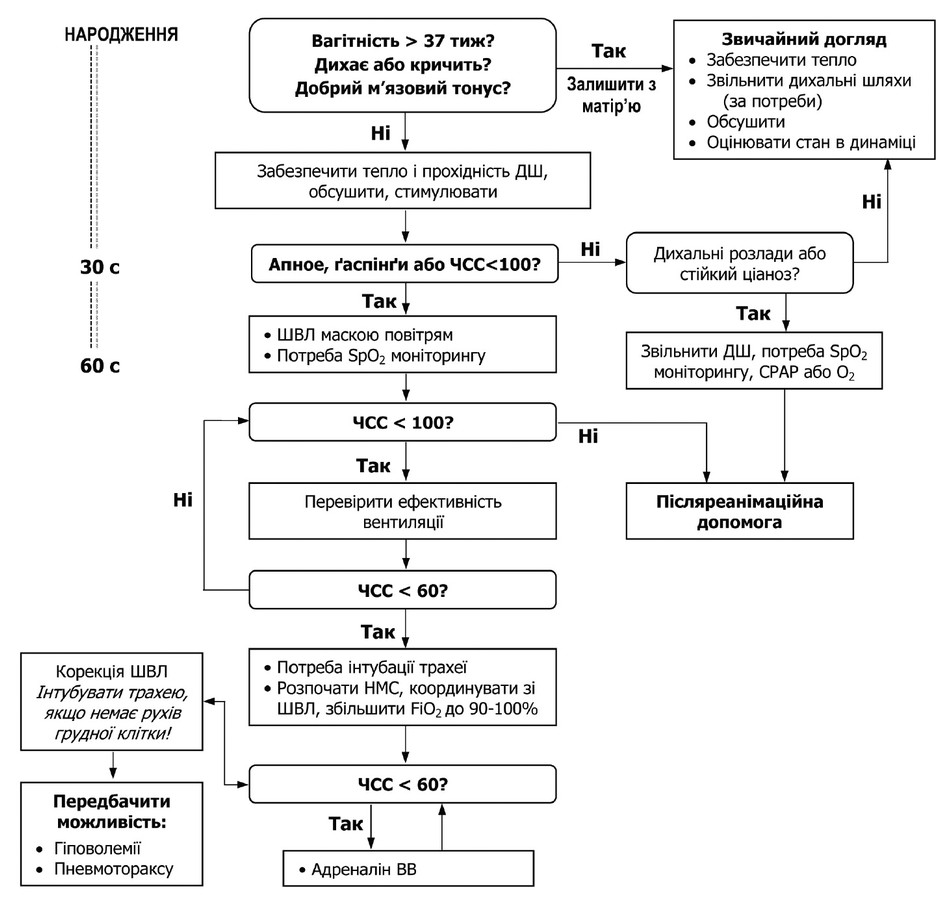
ЗАБЕЗПЕЧЕННЯ ПРОХІДНОСТІ ДИХАЛЬНИХ ШЛЯХІВ
Забезпечення прохідності дихальних шляхів (ДШ) у випадку чистих амніотичних вод
Надати дитині положення на спині або на боці з помірно розігнутою назад головою з підкладеним під плечі валиком.
Рутинна санація верхніх ДШ у комплексі заходів початкової допомоги новонародженому більше не рекомендується.
Санацію верхніх ДШ у щойно народженої дитини (включаючи відсмоктування гумовим балончиком) здійснюють лише у випадках явного утруднення самостійного дихання (наявні дихальні розлади) або якщо потрібно проводити ШВЛ.
Відсмоктують спочатку з рота, потім – з носа:
• для видалення секрету і слизу використовують одноразову гумову грушу; у разі відсутності одноразових гумових груш відсмоктування здійснюють лишестерильним одноразовим катетером;
• під час відсмоктування не вводити катетер або грушу надто енергійно або глибоко (не глибше 3 см від рівня губ у доношеного новонародженого і 2 см у передчаснонародженої дитини);
• відсмоктувати короткочасно, делікатно, поволі видаляючи катетер або грушу назовні;
• тривалість відсмоктування не повинна перевищувати 5 с.
Під час агресивного відсмоктування можлива стимуляція задньої стінки глотки, що може викликати ваґусну реакцію (важку брадикардію або апное), а також затримку самостійного дихання.
Якщо під час відсмоктування у новонародженого з’явилась брадикардія, потрібно припинити маніпуляцію і знову оцінити ЧСС.
У випадку значного накопичення секрету, крові, слизу доцільно під час відсмоктування повернути голову дитини на бік або повторити процедуру.
У разі використання відсмоктувача негативний тиск не повинен перевищувати 100 мм рт. ст.
Забезпечення прохідності дихальних шляхів у «неактивного» новонародженого за умови забруднення амніотичних вод меконієм
✔ Забезпечити правильне положення новонародженого.
✔ Уникаючи тактильної стимуляції, під контролем прямої ларингоскопії відсмоктати вміст нижньої глотки (анатомічна ділянка над голосовими зв’язками) катетером великого діаметра (12-
✔ Уникаючи тактильної стимуляції, інтубувати трахею і відсмоктати з неї:
• відсмоктують безпосередньо через ендотрахеальну трубку або через катетер великогодіаметра (12-
• якщо відсмоктування здійснюється через ендотрахеальну трубку -
• у разі відсутності перехідника (аспіратора меконію), можливе використання катетера
великого діаметра (12-
• тривалість одного відсмоктування не повинна перевищувати 5 с.
За наявності медичного працівника, який добре володіє технікою інтубації трахеї, повторні інтубацію і санацію трахеї необхідно проводити до майже повного її звільнення від меконію, однак, рутинні інтубація і відсмоктування більше 3 разів не рекомендуються. Тривалість виконання цієї процедури визначається вимогами до інтубації трахеї і станом новонародженого.
У разі відсутності медичного працівника, який добре володіє технікою інтубації трахеї, відсмоктування із трахеї здійснюють однократно, після чого закінчують виконання решти початкових кроків допомоги і повторно оцінюють стан дитини. Якщо санація трахеї з будь-
Під час виконання процедури попросити асистента визначати ЧСС новонародженого:
• якщо ЧСС дитини під час санації трахеї стане менше 60 за 1 хв. – припинити
відсмоктування і негайно розпочати ШВЛ мішком через ендотрахеальну трубку.
ШТУЧНА ВЕНТИЛЯЦІЯ ЛЕГЕНЬ (ШВЛ) НОВОНАРОДЖЕНОГО МАСКОЮ*
Оскільки своєчасна й ефективна ШВЛ є найважливішою процедурою реанімації новонароджених, всі медичні працівники, які працюють в пологовому залі, повинні добре володіти нею. ШВЛ може здійснюватись з використанням короткого (стандартна ШВЛ) і порівняно тривалого (наповнення легень [НЛ]) часу вдиху.
ПОКАЗАННЯ ДО ШВЛ
✔ Відсутнє або неадекватне самостійне дихання після початкових кроків допомоги, проведених протягом 30 с після народження дитини.
✔ ЧСС < 100 за 1 хв. незалежно від наявності і адекватності самостійного дихання після початкових кроків допомоги, проведених протягом 30 с після народження дитини.
✔ Недостатній рівень оксигенації, при адекватному диханні, ЧСС > 100 за 1 хв. і подачі 100 % кисню протягом щонайменше 10 хв.
НЕОБХІДНІ ДІЇ
Обов’язкові
1. Забезпечити правильне положення дитини.
2. Відсмоктати вміст верхніх дихальних шляхів (якщо це не зроблено раніше).
3. Розпочати ШВЛ маскою використовуючи повітря (ТГ ≥ 32 тиж) або 30% кисень (ТГ < 32 тиж).
4. Продовжувати ШВЛ протягом 30 с.
5. Оцінити стан дитини.
6. Припинити реанімаційну допомогу, якщо ЧСС < 60/хв. і термін гестації дитини < 25 тиж.
Бажані дії
1. Якомога скоріше приєднати датчик пульсоксиметра до правої руки дитини.
Подальші дії
1. Після початку ШВЛ оцінити стан дитини:
1) ЧСС,
2) наявність і адекватність самостійного дихання,
3) рівень оксигенації за даними пульсоксиметрії (або визначення кольору шкіри і слизових оболонок, якщо немає пульсоксиметра). Найважливішим критерієм ефективності є зростання ЧСС.
ТЕХНІКА ШВЛ
✔ Перевірити правильність положення дитини: голова помірно розігнута, валик під плечима.
✔ Відсмоктати вміст верхніх дихальних шляхів (якщо це не зроблено раніше).
✔ Зайняти положення навпроти голови новонародженого і зафіксувати час початку вентиляції.
✔ Накласти маску відповідного розміру, приєднану до реанімаційного мішка, на лице дитини, накриваючи ніс, рот і верхівку підборіддя. Маску анатомічної форми накладають загостреним кінцем на ніс.
✔ Натискаючи на верхній і нижній краї маски першим і другим пальцями однієї руки, забезпечити герметичне прилягання маски до лиця. Одночасно, за допомогою інших пальців цієї ж руки, які підтримують нижню щелепу дитини, фіксувати положення голови.
✔ Відразу розпочати ШВЛ використовуючи повітря (термін гестації ≥ 32 тиж) або 30% кисень (ТГ < 32 тиж).
✔ Надійно утримуючи маску на лиці дитини, пальцями іншої руки повільно і плавно стиснути мішок декілька разів.
✔ Для доношених новонароджених натискають 4-
✔ Під час стискання мішка спостерігати за рухами грудної клітки, які мають бути ледь помітними.
✔ Перші 2-
✔ Для подальшої вентиляції достатньо тиску вентиляції 15-
✔ За 2 с потрібно провести 1 вентиляцію (30 за 1 хв.).
✔ Щоб підтвердити ефективність ШВЛ, відразу після її початку попросити асистента визначити ЧСС новонародженого аускультацією ділянки серця або за показами пульсоксиметра.
* (Основні положення. Докладніше в Наказі № 225 від 28 березня 2014 року)
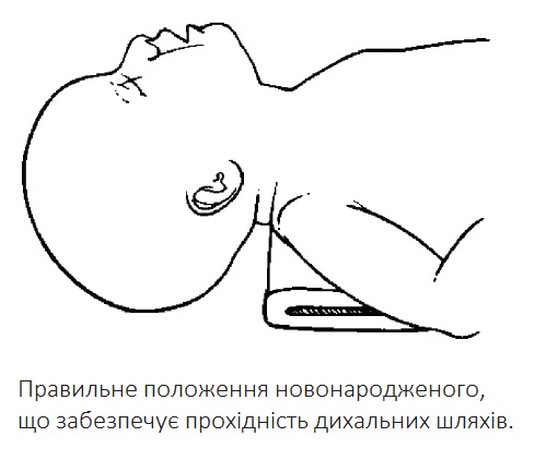
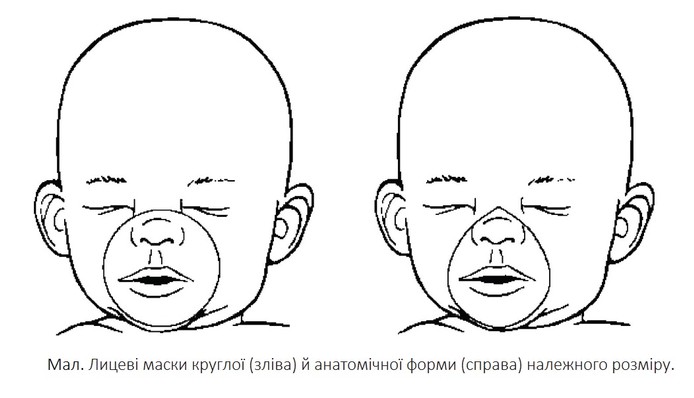
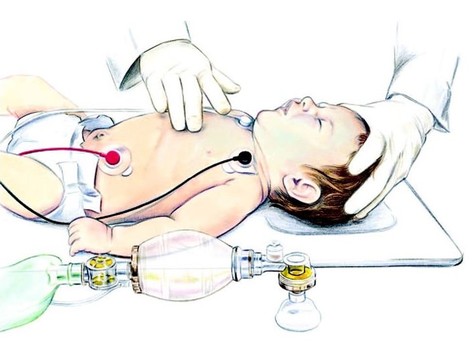
Фото. Киснева терапія із використанням маски.
Фото. Підрахунок частоти серцевих скорочень шляхом аускультації.
Непрямий масаж серця (НМС)
Показання:
ЧСС менше 60 за 1 хв. після 30 с ефективної ШВЛ.
НЕОБХІДНІ ДІЇ
Обов’язкові дії
1. Визначити ділянку компресії і встановити на неї кінчики великих пальців.
2. Рештою пальців зафіксувати (підтримувати) спину дитини.
3. Розпочати натискування на грудину з частотою 90/хв.
4. Не відривати пальці від грудини, забезпечувати повне відновлення об’єму грудної клітки під час декомпресії, підтримувати постійну глибину натискувань (1/3 передньозаднього діаметра грудної клітки).
5. Координувати натискування на грудину з вентиляцією легень (співвідношення відповідно 3:1).
6. Продовжувати НМС протягом 45-
7.Оцінити ЧСС (контролювати ЧСС за допомогою пульсоксиметрії)
8.Вирішити, що робити далі відповідно до вимог алгоритму.
Бажані дії
1.Інтубувати трахею.
ТЕХНІКА ВИКОНАННЯ НМС
Медичний працівник, який виконує НМС, знаходиться збоку від новонародженого.
Дитина повинна лежати на твердій рівній поверхні; важливо забезпечити надійну фіксацію її спини.
Використовують 2 техніки НМС:
1) метод великих пальців -
2) метод двох пальців – на грудину натискають кінчиками двох пальців однієї руки: другого і третього або третього і четвертого; під час натискувань друга рука підтримує спину дитини.
Цей метод використовують, якщо потрібний доступ до судин пуповини.
Виконують НМС, натискаючи на нижню третину грудини: ця ділянка знаходиться над мечоподібним відростком (щоб визначити її, потрібно спочатку знайти мечоподібний відросток). Важливо не натискати на відросток, щоб запобігти розриву печінки.
Натискування здійснюють перпендикулярно до поверхні грудної клітки кінчиками пальців, які розміщують уздовж середньої лінії грудини.
Після кожного натискування дозволяють грудній клітці відновити свій об’єм, не відриваючи пальці від її поверхні.
Глибина натискувань становить одну третину передньозаднього діаметра грудної клітки.
Частота натискувань на грудину становить 90 за 1 хв.
Важливо координувати НМС зі ШВЛ, уникаючи одночасного виконання обох процедур:
• після кожних трьох натискувань на грудину роблять паузу для проведення вентиляції, після чого натискування повторюють.
• за 2 с потрібно 3 рази натиснути на грудину (90 за 1 хв.) і провести 1 вентиляцію (30 за 1 хв.), -
ОЦІНКА ЕФЕКТИВНОСТІ НЕПРЯМОГО МАСАЖУ СЕРЦЯ
Критеріями ефективності непрямого масажу серця будуть зростання частоти серцевих скорочень і можливість пальпаторно визначити пульс на плечовій артерії.
Після кожних 45-
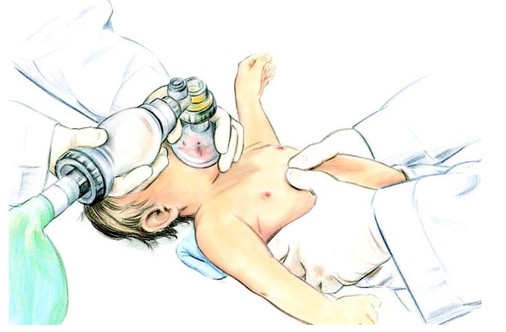
Мал. 1.
Мал. 2.
Мал. Методики проведення непрямого масажу серця:
1) метод великих пальців, 2) метод двох пальців.
ЗАСТОСУВАННЯ МЕДИКАМЕНТІВ
Перелік медикаментів, які застосовують в пологовому приміщенні:
1) адреналін
2) засоби, що нормалізують судинний об’єм – 0,9% розчин натрію хлориду (фізіологічний розчин).
Введення адреналіну
Показання до введення адреналіну:
ЧСС менше 60 за 1 хв. після щонайменше 30 с проведення непрямого масажу серця і штучної вентиляції легень 100 % киснем.
НЕОБХІДНІ ДІЇ
Обов’язкові
1. Продовжувати координовані НМС і ШВЛ, контролюючи їх ефективність.
2. Увести 0,5-
3.
4. Швидко ввести 0,1-
5.
6. За наявності показань повторювати уведення адреналіну через 3 хв. лише ВВ.
Приготування розчину
Готують 0,01% розчин адреналіну [1:10000]:
•До 1 мл 0,1 % розчину адреналіну гідрохлориду або 0,18 % розчину адреналінугідротартрату треба додати 9 мл 0,9 % розчину натрію хлориду.
•Набирають у шприц 1-
Дозування
— внутрішньовенна доза – 0,1-
— ендотрахеальна доза – 0,5-
•Не можна застосовувати більші внутрішньовенні дози адреналіну під час реанімаціїновонароджених, оскільки їх уведення може спричинити ураження мозку і серця дитини. Менші ендотрахеальні дози неефективні.
•За відсутності ефекту і наявності показань введення адреналіну повторюють кожні 3-
Техніка введення
✔ Розчин адреналіну вводять швидко.
✔ Рекомендований шлях введення адреналіну – внутрішньовенний; ендотрахеальне введення можна використати поки забезпечується венозний доступ.
✔ Ендотрахеально адреналін вводять зі шприца безпосередньо до ендотрахеальної трубки або через зонд, уведений у трубку; після введення медикаменту до трахеї важливо відразу провести декілька ефективних вентиляцій під позитивним тиском.
_________________________________________________________________________________________
Альтернативний варіант подачі матеріалу теми із наголошенням на дії середнього медичного працівника (медичної сестри відділення новонароджених)
РЕАНІМАЦІЙНА ДОПОМОГА НОВОНАРОДЖЕНІЙ ДИТИНІ
Джерело: Посібник для дитячих медичних сестер відділень новонароджених. Швейцарський інститут охорони здоров’я та тропічної медицини, 2014. -
Чисті процедури
■ Вентиляція легень за допомогою реанімаційного мішка і маски
■ Непрямий масаж серця
Стерильні процедури
■ Інтубація трахеї
■ Катетеризація вени пуповини
Навички, які можуть бути виконанні дитячою сестрою самостійно
■ Вентиляція легень за допомогою реанімаційного мішка і маски
■ Непрямий масаж серця
Навички, які медична сестра використовує, допомагаючи лікарю
■ Інтубація трахеї
■ Катетеризація вени пуповини
1. Підготовка обладнання до надання реанімаційної допомоги
1.1. Для початкової допомоги і реанімації (вентиляція легень з використанням реанімаційного мішка та маски) необхідно приготувати таке обладнання:
■ Стерильна одноразова гумова груша.
■ Електричний/механічний відсмоктувач зі стерильними трубками.
■ Стерильні одноразові катетери для відсмоктування 5F або 6F, 8F,10F або 12-
■ Стерильний аспіратор меконію.
■ Стерильні шлунковий зонд 8F і 20-
■ Реанімаційний мішок, що заповнюється самостійно, об'ємом 200-
■ Лицеві маски з м'якими краями різних розмірів та форми для недоношених і доношених новонароджених.
■ Комплект стерильних кисневих трубок.
■ Одноразові рукавички (щонайменше 5 пар) і відповідні особисті захисні засоби (окуляри, мед. шапочка, медичний халат).
■ Зігріті пелюшки, одяг (шапочка, шкарпетки).
■ Валик під плечі (або складена пелюшка).
■ Неонатальний стетоскоп.
■ Лейкопластир завширшки 1-
■ Ножиці.
Перелічене обладнання потрібно зібрати в одному місці (бажано в окремому контейнері [біксі], який можна стерилізувати); воно має бути у функціональному стані готовим до використання. як правило, підготовкою і перевіркою цього обладнання займаються акушерки (пологове відділення) або дитячі медичні сестри (у відділенні новонароджених).
Вимоги до обладнання
■ Реанімаційний мішок має бути стерильним:
■ Одноразові реанімаційні мішки НЕ ПІДЛЯГАЮТЬ стерилізації з метою повторного використання в інших пацієнтів
■ Залежно від рекомендацій виробника, реанімаційні мішки багаторазового використання підлягають хімічній стерилізації або автоклавуванню.
■ Для перебірки правильності функціонування мішка після одягнення стерильних рукавичок (щоб уникнути контамінації обладнання) необхідно щільно притиснути вихід до пацієнта до долоні та стиснути мішок: якщо реанімаційний мішок неушкоджений, відчувається тиск на долоню і спрацьовує клапан обмеження тиску.
■ Маски повинні бути стерильними і мати цілі краї.
■ Гумові груші, шлункові зонди і катетери для санації мають бути тільки одноразового використання. НЕПРИПУСТИМОЮ є стерилізація цього обладнання для повторного застосування в інших пацієнтів.
1.2. Для повної реанімації новонароджених слід приготувати:
■ Стерильні рукавички (не менше 3 пар)
■ Ларингоскоп з прямими клинками, № 0 і № 00 (для недоношених) і № 1 (для доношених)
■ Запасні лампочки і батарейки для ларингоскопа
■ Одноразові ендотрахеальні трубки із внутрішнім діаметром 2,5; 3,0; 3,5; 4,0 мм.
■ Стилет [провідник] стерильний
■ Детектор СО 2 або капнограф (за наявності)
■ Стерильні скальпель або ножиці
■ Розчин антисептика
■ Пупкова лігатура (тонка (0,5-
■ Пупкові катетери 3,5F; 5F (стерильні)
■ Шприци об'ємами 2, 5, 10 і 20 мл (щонайменше по 2 шприци)
■ Адреналіну гідротартрат 0,18% або гідрохлорид 0,1%, 1 ампула.
■ 0,9% розчин натрію хлориду (фізіологічний розчин) -
Це обладнання, матеріали і ліки слід зібрати в одному місці; воно має бути у функціональному стані готовим до використання. Як правило, підготовкою цього обладнання займаються лікарі, дитячі медичні сестри допомагають в цьому.
Вимоги до обладнання:
■ Для перевірки ларингоскопа необхідно приєднати клинок до рукоятки і перевірити функціонування системи освітлення.
■ Інтубаційні трубки, пупкові катетери мають бути тільки одноразового використання. НЕПРИПУСТИМОЮ є їх стерилізація для повторного використання.
2. Підготовка приміщення
2.1. Необхідне обладнання
■ Годинник із секундною стрілкою або таймер
■ Тверда поверхня для реанімації з матрацом (стіл)
■ Установка променевого тепла і/або інші джерела тепла (матрац з підігрівом тощо)
■ Джерело кисню з лічильником потоку (швидкість потоку до 10 л/хв) і змішувачем кисень/повітря
■ Джерело повітря (централізоване або компресор) з лічильником потоку (швидкість потоку до 10 л/хв)
■ Пульсоксиметр з неонатальним датчиком
■ Реанімаційна Т-
■ Прозорі харчові або стерильні спеціальні поліетиленові мішки/плівки.
■ Ротоглоткові повітроводи (розміри 0, 00 і 000 або довжиною 30, 40 і 50 мм)
2.2. Дії медичної сестри перед кожними пологами в пологовій кімнаті
■ Приготувати добре освітлене місце для надання початкової (реанімаційної) допомоги новонародженому з чистою, сухою і теплою поверхнею (реанімаційний стіл, сповивальний стіл)
■ Перевірити температуру повітря у приміщенні (не нижче 25°С), закрити вікна і двері, виключити кондиціонери
■ Не пізніше, ніж за 30 хвилин до очікуваного народження дитини включити джерело променевого тепла, щоб завчасно підігріти поверхню стола і пелюшки
■ Перевірити наявність 2 комплектів обладнання, матеріалів і ліків
■ Згорнути з пелюшки валик під плечі
■ Приєднати кисневі трубки до джерела кисню і перевірити його наявність у балоні (системі)
■ Зігріти одяг та пелюшки для дитини (покласти його під джерело променевого тепла)
■ Перевірити
■ Функціонування пульсоксиметра
Увага!
Перелічене обладнання потрібно зібрати в одному місці (бажано в окремому контейнері [біксі], який можна стерилізувати); воно має бути у функціональному стані готовим до використання. Як правило, підготовкою і перевіркою цього обладнання займаються акушерки (пологове відділення) або дитячі медичні сестри (у відділенні новонароджених).
2.3. Дії медичної сестри під час прийому зміни у ВІТН/ПІТН
■ Перевірити місце для можливої реанімації новонародженого з чистою, сухою і щільною поверхнею та робочим джерелом променевого тепла (реанімаційний стіл, сповивальний стіл із джерелом променевого тепла), для чого ввімкнути джерело променевого тепла або підігрів
■ Перевірити наявність кисню в системі/балоні
■ Перевірити наявність комплектів для первинної реанімації (п.1.1. та п. 1.2.)
■ Перевірити
■ Функціонування реанімаційного мішка
■ Функціонування пульсоксиметра
■ Функціонування ларингоскопа
3. Навички, якими має володіти середній медичний персонал
Практичні навички:
-
-
-
3.1. Надання початкової допомоги
3.1.1. Забезпечення прохідності дихальних шляхів у випадку чистих амніотичних вод
■ Надати дитині положення на спині або на боці з помірно розігнутою назад головою з підкладеним під плечі валиком
3.1.2. Відсмоктування з рота і носа (проводиться, якщо у дитини є дихальні розлади або є потреба в ШВЛ)
■ Спочатку ввести стерильну гумову грушу (або стерильний катетер) до рота, не глибше 3 см від рівня губ у доношеного новонародженого і 2 см у передчасно народженої дитини.
■ Провести короткотривале, делікатне відсмоктування з ротової порожнини, поволі видаляючи грушу або катетер назовні
■ У разі використання відсмоктування негативний тиск не повинен перевищувати 100 мм рт. ст.
■ Після відсмоктування з ротової порожнини санувати носові ходи
■ У випадку значного накопичення секрету, крові, слизу доцільно під час відсмоктування повернути голову дитини на бік або повторити процедуру
■ Тривалість відсмоктування не повинна перевищувати 5 с.
3.1.3. Забезпечення прохідності дихальних шляхів у випадку забруднення амніотичних вод меконієм.
Спеціальної допомоги потребує дитина, яка після народження не дихає самостійно, має дихання типу ґаспінґ, явно знижений м'язовий тонус (відсутність активних рухів, звисання кінцівок) або ЧСС<100 за 1хв.:
■ забезпечити правильне положення новонародженого
■ уникаючи тактильної стимуляції (не витираючи), якомога скоріше під контролем прямої ларингоскопії відсмоктати вміст нижньої глотки (ділянка над голосовими зв'язками), після чого інтубубати і санувати трахею – лікарська маніпуляція.
■ медсестра
■ фіксує датчик пульсоксиметра на правій руці дитини (якщо є в наявності)
■ асистує лікарю під час інтубації трахеї (див. далі)
■ приєднує аспіратор меконію до ендотрахеальної трубки відразу після її введення у трахею лікарем
■ під час санації трахеї контролює ЧСС новонародженого за допомогою аускультації (пульсоксиметрії)
■ санацію трахеї здійснюють, повільно витягаючи трубку; тривалість одноразового відсмоктування не має перевищувати 5 секунд;
■ якщо ЧСС ≥ 60/хв., санацію трахеї продовжують до майже повного видалення меконію
■ у разі виявлення значної брадикардії (ЧСС < 60/хв.) відсмоктування припиняють, повторно інтубують трахею і розпочинають ШВЛ через інтубаційну трубку; якщо з будь-
3.1.4. Техніка призначення кисню вільним потоком
■ Перед початком кисневої терапії слід накласти на кінцівку дитини датчик та приєднати його до включеного пульсоксиметра (в пологовому приміщенні датчик накладають на праву ручку новонародженої дитини) (детальніше див. у розділі "Пульсоксиметрія”)
■ Кисневу терапію здійснюють за допомогою:
■ мішка, що наповнюється потоком
■ реанімаційної Т-
■ кисневої маски і кисневої трубки
■ кисневої трубки і долоні руки, складеної у вигляді лійки
■ швидкість вільного потоку кисню не повинна перевищувати 5 літрів за 1 хв., щоби запобігти охолодженню новонародженого.
■ Під час кисневої терапії необхідно контролювати насичення гемоглобіну киснем (SpO 2) і спостерігати за кольором шкіри тулуба і слизових оболонок дитини:
■ як тільки шкіра тулуба і слизові оболонки немовляти порожевіють або показник SpO2 досягне прийнятних значень (89-
■ якщо після припинення кисневої терапії знову з'являється центральний ціаноз або знижується SpO 2, подавання кисню слід відновити і продовжувати спостереження за станом дитини
■ якщо показник SpO 2 не відповідає нормативам або зберігається центральний ціаноз, незважаючи на кисневу терапію протягом щонайменше 10 хв., слід розпочинати ШВЛ реанімаційним мішком і маскою.
Увага: вільний потік кисню не можна подавати маскою, приєднаною до реанімаційного мішка, що наповнюється самостійно.
3.2. Вентиляція легень реанімаційним мішком і маскою
3.2.1. Перевірити (забезпечити) правильне положення дитини, підклавши валик під плечі, і санувати дихальні шляхи, якщо цього не було зроблено раніше. Початок ШВЛ визначає необхідність пульсоксиметрії, яку потрібно розпочати якомога скоріше.
3.2.2. Вибір маски
■ Використовують маски ТІЛЬКИ з м’якими краями
■ Форма маски:
■ Для недоношених доцільніше використовувати маски круглої форми (забезпечують щільніше прилягання)
■ Для доношених доцільніше використовувати маски анатомічної форми
■ Вибирають такі розміри: розмір „1 ” -
■ Приєднати маску до реанімаційного мішка, накласти на лице дитини, накриваючи ніс, рот і верхівку підборіддя
■ Маску анатомічної форми накладають загостреним кінцем на ніс.
■ Зафіксувати маску на обличчі дитини, забезпечивши її щільний контакт з лицем.
Існують три методи підтримання щільного контакту маски з лицем дитини:
■ 1 метод: фіксація обідка маски. Натискаючи на верхній і нижній краї маски першим і другим пальцями однієї руки, забезпечити герметичне прилягання маски до лиця. Одночасно за допомогою інших пальців цієї ж руки, які підтримують нижню щелепу дитини, фіксувати положення голови.
■ 2 метод: фіксація штоку. Пальцями однієї руки фіксується шток маски у дистальному відділі.
■ 3 метод: двоточкова фіксація. Перший і другий пальці однієї руки помірно натискають на маску біля штоку, інші пальці тієї ж руки забезпечують підтримку щелепи дитини.
Увага: третій метод (двоточкова фіксація) може мати переваги над рештою (1 та 2 методи), забезпечуючи щільніше прилягання маски до лиця дитини, що запобігає витоку газової суміші під час вентиляції.
3.2.4. Техніка штучної вентиляції легень за допомогою реанімаційного мішка і маски
■ Надійно утримуючи маску на обличчі дитини (п. 3.2.2), пальцями іншої руки повільно і плавно стиснути мішок декілька разів
■ Щоб забезпечити вентиляцію, стискають реанімаційний мішок
Для новонароджених масою тіла понад 1500 г -
Для глибоконедоношених немовлят (маса тіла < 1500,0 г) -
■ Стискаючи мішок, медичний працівник спостерігає за рухами грудної клітки, які мають бути ледь помітними
■ Частота стискань мішка (ШВЛ) становить 40-
■ Для підтвердження ефективності ШВЛ необхідно визначати ЧСС під час ШВЛ (аускультація ділянки серця або за показами пульсоксиметра).
Якщо ШВЛ ефективна, ЧСС дитини зростає.
3.3. Непрямий масаж серця
3.3.1. Умови проведення непрямого масажу серця (НМС)
■ Оскільки непрямий масаж серця (НМС) завжди поєднують зі ШВЛ, для виконання цієї реанімаційної процедури необхідно залучення додаткового медичного працівника
■ Найбільш оптимальним уважається місцезнаходження медичного працівника, який робить НМС, збоку від дитини
■ Під час проведення НМС необхідно продовжувати ШВЛ за допомогою реанімаційного мішка, координуючи виконання обох процедур
■ Дитина лежить на твердій рівній поверхні, медичний працівник забезпечує надійну фіксацію спини дитини (див. наступний пункт)
3.3.2. Методи проведення непрямого масажу серця:
■ Метод великих пальців
■ кінчики великих пальців розміщують на нижній третині грудини (над ділянкою вище мечоподібного відростка) перпендикулярно до грудної клітки
■ решта пальців двох рук підтримують спину дитини
■ метод двох пальців
■ кінчики двох пальців однієї руки (другого і третього або третього і четвертого) встановлюють перпендикулярно до грудної клітки на нижній третині грудини (над ділянкою вище мечоподібного відростка) уздовж середньої лінії грудини
■ другу руку підкладають під спину дитини, чим забезпечується підтримка спини (валик під плечима піднімає спину над поверхнею стола)
■ Послідовність дій під час НМС
■ Натискування здійснюють перпендикулярно до поверхні грудної клітки
■ Натискують на глибину, що дорівнює одній третині передньо-
■ Між натискуваннями не відривають пальці від поверхні грудини
■ Частота натискувань на грудину повинна становити 90 за 1 хв
3.3.3. Координація НМС і ШВЛ
3.4.1. Частота натискувань на грудину і штучних вдихів
■ Загалом за 1 хвилину медичний працівник повинен зробити 90 натискувань на дитину і 30 вентиляцій реанімаційним мішком
■ Після кожних 3 натискувань на грудину роблять паузу для проведення вентиляції, після чого натискування повторюють (у цей момент пальці від поверхні грудної клітки не відривають)
■ Медичний працівник, який робить НМС, має голосно рахувати кількість натискувань і віддавати команду для проведення вентиляції, що допомагає досягнути оптимальної координації процедур:
■ Наприклад: раз -
(«і» дозволяє підтримати однаковий інтервал між «раз», «два», «три», на які роблять наголос)
■ Дії потрібно чітко чергувати: слід уникати одночасного натискання на грудну клітку і вентиляції (стискання мішка).
3.5. Оцінка ефективності непрямого масажу серця
■ Тривалість непрямого масажу серця становить 45-
■ Критерієм ефективності непрямого масажу серця буде зростання частоти серцевих скорочень
■ Непрямий масаж серця припиняють, якщо ЧСС становить ≥ 60 ударів за хвилину
4. Маніпуляції, під час яких середній медичний персонал допомагає лікарю
4. Маніпуляції під час розширеної реанімації новонароджених:
-
-
-
4.1. Інтубація трахеї
4.1.1. Підготовка необхідного оснащення медичною сестрою
■ Приготувати інтубаційну трубку відповідного розміру (орієнтовна маса тіла дитини)
■ Відрізати 2 стрічки лейкопластиру довжиною 15 см для фіксації інтубаційної трубки
■ Приготувати стерильний катетер з вакуум-
■ Приготувати ножиці
■ Надіти шапочку
■ Обробити руки шкірним антисептиком
■ Надіти чисті одноразові рукавички
4.1.2. Дії медичної сестри під час інтубації трахеї
■ Забезпечити і фіксувати правильне положення голови дитини
■ Відкрити стерильний пакет з ендотрахеальною трубкою
■ Якщо потрібно відсмоктати слиз, подати лікарю катетер, приєднаний до відсмоктувача, або провести санацію
■ Подати лікарю інтубаційну трубку
■ Після уведення лікарем трубки у трахею приєднати до конектора трубки реанімаційний мішок і розпочати вентиляцію
■ Утримувати трубку під час перевірки її місцезнаходження (одночасно здійснювати ШВЛ через трубку або Вислухобубати дихання у легенях)
■ Після підтвердження правильності місцезнаходження трубки зафіксувати її лейкопластиром
■ За наявності спеціального фіксуючого пристрою можливим є його використання
4.2. Введення медикаментів
4.2.1. Приготування 0,01% розчину адреналіну [1:10000]
■ Набрати у 10 мл шприц 1 мл 0,1 % розчину адреналіну гідрохлориду або 0,18 % розчину адреналіну гідротартрату та додати 9 мл 0,9 % розчину натрію хлориду.
■ Взяти інший стерильний шприц та набрати в нього 1-
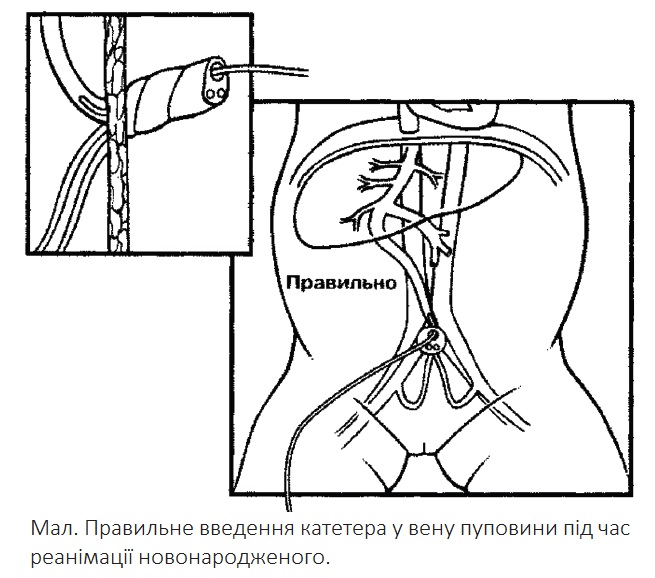
4.2.2. Допомогти лікарю катетеризувати вену пуповини
■ Покрокове виконання процедури описано у розділі «Катетеризація вени пуповини»
■ Дозування
■ Ввести в пуповинний катетер призначену лікарем дозу (0,1-
4.2.3. Ендотрахеальне введення розчину адреналіну
■ Якщо пуповинний катетер не встановлено, приготовлений розчин адреналіну (0,01% -
■ Ввести в ендотрахеальну трубку стерильний зонд діаметром 5-
■ Приєднати до нього шприц з розчином адреналіну [0,01% -
■ Ввести призначену лікарем дозу (0,5-
■ Можливе введення адреналіну зі шприца безпосередньо до ендотрахеальної трубки.