Акушерство для студентів І та ІІ рівнів акредитації
Головне меню
Передлежання плаценти
Актуальність теми
При передлежанні плаценти перинатальна смертність сягає 7—25 % унаслідок більшої частоти передчасних пологів (недоношеність новонароджених, розвиток синдрому дихальних розладів), плацентарної дисфункції.
Неправильне положення плода при передлежанні плаценти збільшує частоту виконання кесаревого розтину.
Материнська смертність від кровотечі та геморагічного шоку при передлежанні плаценти сягає 3 %.
Кровотеча під час вігітності розвивається в 34 % випадків, під час пологів — у 66 %.
Знати:
-
-
-
-
-
Вміти:
-
-
-
Виконувати навички:
-
-
Література
Акушерство та гінекологія: У 4 т.: національний підручник / за ред. акад. НАМН України, проф. В.М. Запорожана. — К.: ВСВ “Медицина”, 2013. — С.625-
Наказ від 24 березня 2014 року № 205. Клінічний протокол “Акушерські кровотечі”.
Патологічне і оперативне акушерство: підручник / І.Б. Назарова, В.Б. Самойленко, Н.П. Муштенко, І.Г. Шембєлєв, за ред. П.М. Баскакова. — К.: ВСВ «Медицина», 2012. – С. 214-
Запитання для самоконтролю до теми «Передлежання плаценти»
1. Назвіть основні причини допологових кровотеч в другій половині вагітності.
2. Назвіть причини передлежання плаценти.
3. Назвіть жінок групи ризику по розвитку кровотеч під час вагітності.
4. Опишіть клініку передлежання плаценти, назвіть основні симптоми.
5. Назвіть методи діагностики передлежання плаценти.
6. Роль акушерки ФАПу у наданні допомоги вагітній із передлежанням плаценти.
7. Опишіть акушерську тактику при передлежанні плаценти.
8. Назвіть особливості спостереження та догляду за пацієнткою із передлежанням плаценти.
9. Опишіть акушерську тактику щодо розродження пацієнток із передлежанням плаценти.
Визначення
Передлежання плаценти – ускладнення вагітності, при якому плацента розташовується у нижньому сегменті матки, перекриваючи повністю або частково внутрішнє вічко шийки матки.
Частота
Передлежання плаценти зустрічається у 0,5-
В ранні терміни вагітності низьке розташування плаценти може спостерігатися у 30% випадків, але до строку пологів воно залишається приблизно в 0,3% випадків.
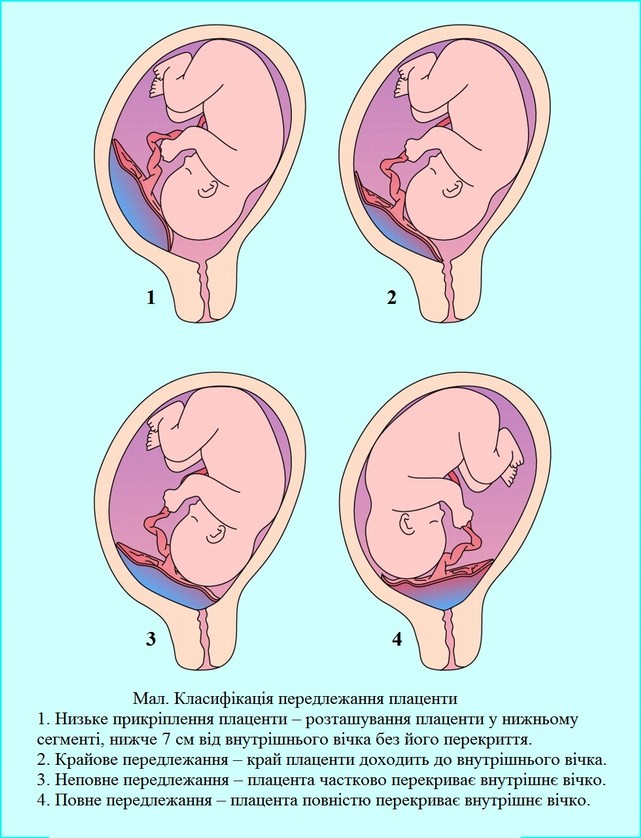
Класифікація передлежання плаценти
1. Повне передлежання – плацента повністю перекриває внутрішнє вічко;
2. Неповне передлежання – плацента частково перекриває внутрішнє вічко.
3. Крайове передлежання – край плаценти доходить до внутрішнього вічка.
4. Низьке прикріплення плаценти – розташування плаценти у нижньому сегменті, нижче 7 см від внутрішнього вічка без його перекриття .
* У зв’язку з ростом матки зі збільшенням терміну вагітності, вид передлежання плаценти може змінюватись.
Фактори ризику виникнення передлежання плаценти:
-
-
• один попередній кр (ВШ 2,2)
• два попередніх кр (ВШ 4,1)
• три попередні кр (ВШ 22,4)
-
-
-
-
-
-
• рубця на матці
• ендометриту
• ручного видалення плаценти
• кюретажу
• субмукозної фіброміоми матки
• допоміжні репродуктивні технології
ВР – відносний ризик
ВШ – відношення шансів
Жінки групи ризику виникнення передлежання плаценти належать жінки, що перенесли:
• ендометрити з наступними рубцевими дистрофічними змінами ендометрія;
• аборти, особливо ускладнені запальними процесами;
• доброякісні пухлини матки, зокрема субмукозні міоматозні вузли;
• вплив на ендометрій хімічних препаратів;
• гіпоплазія матки.
Клініка
Кровотеча
Патогномонічний симптом — обов’язкова кровотеча, яка може періодично повторюватися упродовж терміну вагітності від 12 до 40 тиж.;
виникає спонтанно або після фізичного навантаження, набуває загрозливого характеру:
• з початком скорочень матки в будь-
• не супроводжується болем;
• не супроводжується підвищеним тонусом матки.
Тяжкість стану зумовлена об’ємом крововтрати:
• при повному передлежанні — масивна;
• при неповному — може варіювати від невеликої до масивної.
Анемізація
Анемізація як наслідок кровотеч, що повторюються. При цій патології найнижчий рівень гемоглобіну й еритроцитів порівняно з іншими ускладненнями вагітності, що супроводжуються кровотечами.
Неправильне положення плода
Частим є неправильне положення плода: косе, поперечне, тазове передлежання, неправильне вставлення голівки.
Можливі передчасні пологи
Жінки з передлежанням плаценти та КР в анамнезі мають високий ризик патологічного прикріплення плаценти (істинне прирощення плаценти pl.accreta / incretа / percreta).
Діагностика
1. Анамнез.
2. Клінічні прояви — поява кровотечі, що повторюється та не супроводжується болем і підвищеним тонусом матки.
3. Об'єктивні дані
Акушерське дослідження:
а) зовнішнє дослідження:
• високе стояння частини плода, що передлежить;
• косе, поперечне положення плода;
• тонус матки не підвищений;
б) внутрішнє дослідження (виконують тільки в умовах розгорнутої операційної): В.А.Д. при підозрі на передлежання плаценти на сьогодні є недопустимим
• тістуватість тканин склепіння, пастозність, пульсація судин;
• неможливість через склепіння пропальпувати частину плода, що передлежить.
УЗД -
__________________________________________________________
На сьогодні, класичне визначення типів передлежання плаценти, яке проводилось за допомогою пальцьового обстеження області внутрішнього вічка під час пологів (повне, неповне, крайове) є недопустимим.
Чіткий діагноз має бути встановлений за допомогою УЗД.
__________________________________________________________
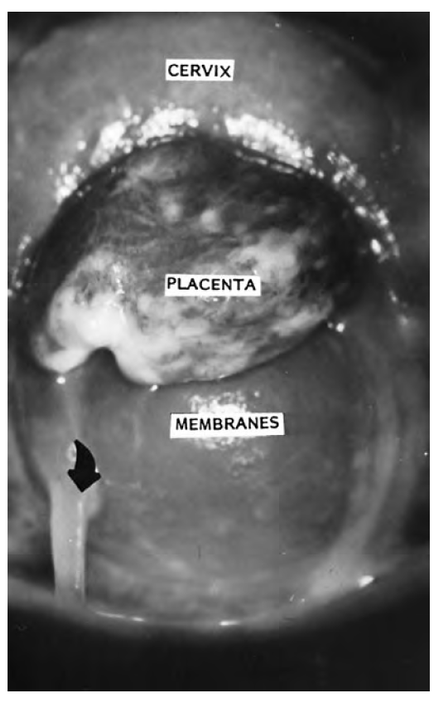
Фото. Неповне передлежання плаценти в терміні 22 тижні. Огляд в дзеркалах, розкриття шийки матки 3-
Ведення вагітних із передлежанням плаценти
Абдомінальне УЗД в 18-
Якщо край плаценти досягає або перекриває внутрішнє вічко в 18-
то призначається трансвагінальне УЗД в 26-
↓
Трансвагінальне УЗД в 26-
Якщо діагноз передлежання плаценти підтверджується,
то навіть за відсутності кровотечі → госпіталізація в стаціонар до розродження.
↓
Трансвагінальне УЗД в 26-
при відсутності клінічних проявів → повторне трансвагінальне УЗД дослідження,
при наявності клінічних проявів → госпіталізація в стаціонар до розродження.
Повторне трансвагінальне УЗД дослідження
Якщо після 35-
Будь-
Госпіталізація до найближчої установи, що надає стаціонарну допомогу після розпочатої інфузійної терапії та повідомлення установи, куди скеровується жінка.
Моніторинг артеріального тиску, пульсу, діурезу.
Визначення об’єму крововтрати.
+
Базова допомога (дотранспортна)
Катетеризація периферичної вени та розпочати ІТ:
-
-
-
+
Транспортування «лежачи» з нахилом до 15° на лівий бік – запобігання аорто-
Оксигенотерапія – 100% киснем зі швидкістю 10-
Не допускати переохолодження під час транспортування.
Транспортування в найближчий акушерський стаціонар ІІ-
Негайне інформування закладу, до якого скеровують жінку.
Тактика при кровомазанні та при малій кровотечі
Госпіталізація. Усі жінки з кровомазанням, що продовжується, та малою кровотечею повинні знаходитися у лікувальному закладі до припинення кровотечі.
Ретельне спостереження за станом матері та плода (КТГ, тест рухів плоду) протягом 24 годин.
Кортикостероїди (в/м дексаметазон по 6 мг кожні 12 годин на курс 24мг, чи бетаметазон по 12мг кожні 24 години, на курс 24мг) призначають всім жінкам з допологовою кровотечею в разі стабільного стану матері та/або плода в термін 24 – 34 тижнів вагітності, зважаючи на ризик передчасних пологів.
Токолітики. Призначення токолітиків припустиме в разі кровомазання або незначної кровотечі та появі перейм у жінок з діагнозом ПП та терміном гестації до 34 тижнів вагітності в умовах перинатальних центрів ІІІ рівня.
Не використовують антагоністи кальцію (ніфедипін) при допологовій кровотечі (ризик гіпотензії).
Токолітики протипоказані при передчасному відшаруванні нормально розташованої плаценти (ПВНРП) або при підозрі на ПВНРП!
Антианемічна терапія за показаннями (рівень гемоглобіну нижче 110 г/л).
У разі припинення кровотечі у вагітної з передлежанням плаценти – госпіталізація до строку пологів, планове родорозродження шляхом КР у 38-
У разі рецидиву кровотечі у жінки з ПП – терміновий КР незалежно від строку вагітності.
Велика крововтрата (оцінена від 250 до 1000 мл) – це показання до ургентного розродження шляхом КР.
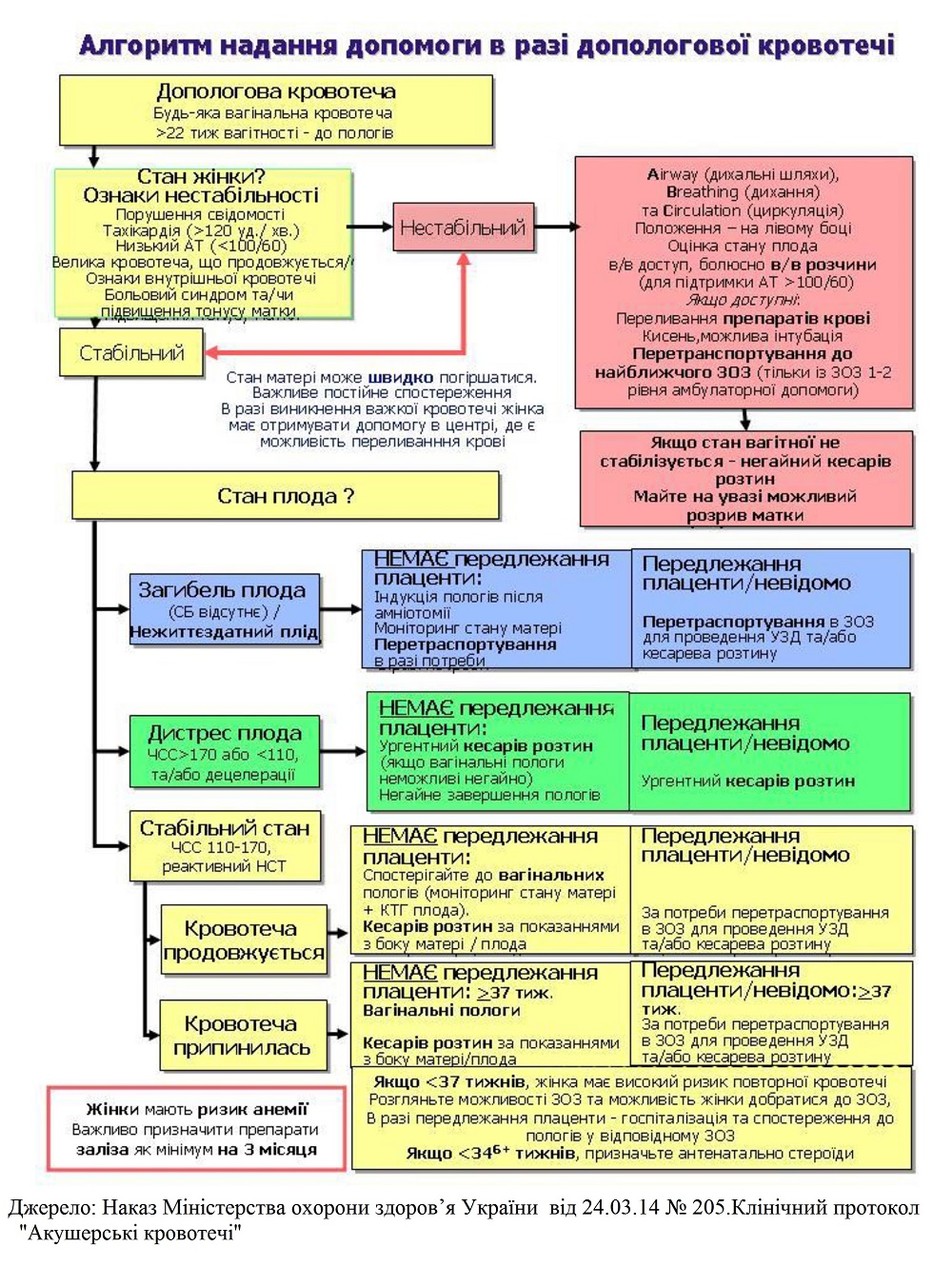
Дивись алгоритм надання допомоги в разі допологової кровотечі.
Пологорозрішення
Плановий КР
в разі передлежання плаценти та відсутності симптомів кровотечі рекомендують проводити у 38-
в разі очікування патологічного прикріплення плаценти в 36-
При передлежанні плаценти, накладання шва на шийку матки не попереджує кровотечу та не дозволяє пролонгувати вагітність.
Недоцільно призначати токолітики у разі передлежання плаценти для запобігання кровотечі.
У разі допологової кровотечі – допомога надається відповідно до акушерської ситуації.