Акушерство для студентів І та ІІ рівнів акредитації
Головне меню
Інфекційні та венеричні захворювання і вагітність.
Актуальність теми
Серед причин перинатальних втрат провідне місце займає внутрішньоутробне інфікування плода і, як наслідок, патологія плода та новонародженого. Частота ранньої неонатальної захворюваності та смертності варіює від 5,3 до 27,4%, а мертвонародженість сягає 16,8%. Вроджена інфекційна патологія в 36-
Знати:
-
-
-
-
-
-
Вміти:
-
-
-
Виконувати навички:
-
-
-
-
Література
Акушерство та гінекологія: У 4 т.: національний підручник / за ред. акад. НАМН України, проф. В.М. Запорожана. — К.: ВСВ “Медицина”, 2013. — С.929-
Наказ МОЗ Українивід 27.12.2007 № 906. Клінічний протокол з акушерської допомоги «Перинатальні інфекції».
Наказ МОЗ України №312 від 08.05.2009. Про затвердження клінічних протоколів надання медичної допомоги хворим на дермато-
Наказ МОЗ України №582 від 15.12.2003 Про затвердження клінічних протоколів з акушерської та гінекологічної допомоги «Інфекції, що передаються статевим шляхом».
Наказ МОЗ України від 16.09.2011 № 595 "Про порядок проведення профілактичних щеплень в Україні та контроль якості й обігу медичних імунобіологічних препаратів"
Патологічне і оперативне акушерство: підручник / І.Б. Назарова, В.Б. Самойленко, Н.П. Муштенко, І.Г. Шембєлєв, за ред. П.М. Баскакова. — К.: ВСВ «Медицина», 2012. – С.93,103,135.
Запитання для самоконтролю до теми «Інфекційні захворювання і вагітність»
1. Назвіть інфекційні захворювання, котрі виявляють значний вплив на плід, розвиток вродженої патології, вплив на перебіг вагітності.
2. Назвіть збудників, шляхи інфікування, особливості перебігу інфекційного процесу грипу, інфекційного гепатиту, туберкульозу, бруцельозу, лістеріозу, токсоплазмозу.
3. Назвіть інфекційні захворювання, котрі відносять до TORCH-
4. Опишіть вплив перинатальних інфекцій на перебіг вагітності залежно від терміну вагітності.
5. Назвіть методи діагностики перинатальних інфекцій.
6. Назвіть особливості ведення вагітності у пацієнток інфікованих грипом, інфекційним гепатитом, туберкульозом, бруцельозом, лістеріозом, токсоплазмозом.
7. Опишіть профілактичні заходи щодо інфікування вагітних грипом, інфекційним гепатитом, туберкульозом, бруцельозом, лістеріозом, токсоплазмозом. Роль акушерки.
Запитання для самоконтролю до теми «Венеричні захворювання у вагітних»
1. Дайте визначення терміну "перинатальні інфекції".
2. Назвіть венеричні захворювання, котрими інфікуються вагітні найчастіше; збудники, шляхи інфікування.
3. Опишіть клінічні прояви та вплив на перебіг вагітності.
4. Назвіть методи діагностики та скринінгу трихомоніазу, кандидозу, гонореї, сифілісу, герпесу, бактеріального вагінозу, ВІЛ.
5. Назвіть основні принципи лікування венеричних захворювань у вагітних, особливості розродження та ведення післяпологового періоду.
6. Назвіть складові плану спостереження та догляду за вагітною в умовах ЖК із венеричним захворюванням ( трихомоніаз, кандидоз, гонорея, сифіліс, герпес, бактеріальний вагіноз, ВІЛ).
7. Опишіть методи санітарно-
Перинатальні інфекції -
Терміни "внутрішньоутробне інфікування" і "внутрішньоутробна інфекція" не є синонімами.
Внутрішньоутробне інфікування відображає факт інвазії мікроорганізму в організм плода, що не завжди призводить до розвитку патологічних змін.
Внутрішньоутробна інфекція – це захворювання плода, що виникло внаслідок гематогенної (трансплацентарної) переважно вірусної або токсо-
Наслідки перинатальних інфекцій під час вагітності:
-
-
-
-
-
-
-
-
Класифікація перинатальних інфекцій
1. Залежно від шляху інфікування:
-
-
-
-
-
-
2. Залежно від збудника:
-
-
-
-
-
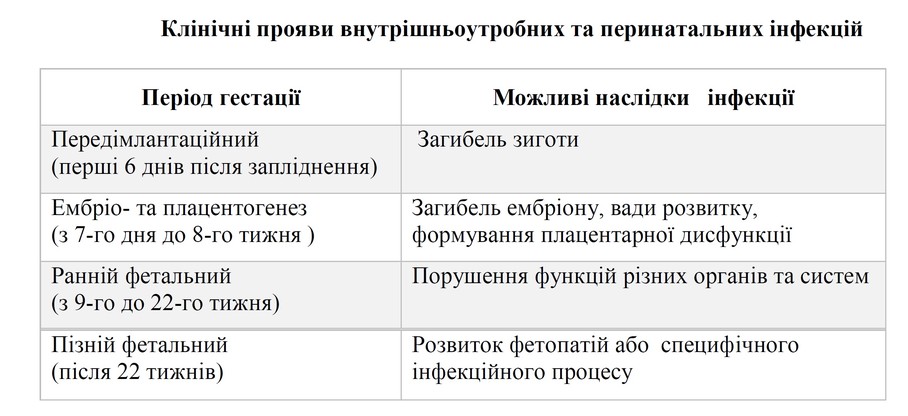
Ураження плода певними збудниками перинатальних інфекцій спричиняє розвиток схожого симптомокомплексу, який раніше позначався абревіатурою TORCH, складений з перших букв назв найбільш частих внутрішньоутробних інфекцій:
-
-
-
-
-
Загальні ознаки перинатальних інфекцій:
-
-
-
-
-
-
-
-
-
-
Методи діагностики інфекції під час вагітності у вагітної
1. Дослідження вмісту цервікального каналу, піхви, уретри:
-
-
-
2. Дослідження крові на наявність специфічних антитіл -
Таб. Інтерпретація результатів серологічних досліджень
При визначені ІgМ, ІgG -
3. Дослідження сечі:
-
-
-
-
4. Молекулярно-
-
-
Методи діагностики інфекції у плода
1.УЗД – дозволяє виявити синдром затримки росту плода, аномальну кількість навколоплодових вод, зміни структури плаценти, водянку плода, гідроцефалію, церебральні кальцифікати, розширення чашково-
2.Трансабдомінальний амніоцентез.
3. Кордоцентез.
Медична допомога
Комплексне обстеження жінок з метою виявлення інфікованності збудниками пренатальних інфекцій, особливо групи TORCH, слід проводити до вагітності.
Лікування цих інфекцій є однією з основних задач прегравідарної підготовки.
Однак більша частина цих інфекцій ефективно або взагалі не лікується!
Усі жінки репродуктивного віку, які планують вагітність, повинні бути тестовані на наявність антитіл до вірусу краснухи.
Серонегативним жінкам (відсутні антитіла до вірусу краснухи) рекомендують вакцинацію з наступною контрацепцією упродовж трьох місяців.
Доцільно також до настання вагітності проводити щеплення проти гепатиту В.
Токсоплазмоз
Токсоплазмоз — поширене протозойне захворювання. До 40 % вагітних мають антитіла до токсоплазми (IgG), проте тільки 1 % жінок первинно інфікуються під час вагітності.
У середньому на 2000—4000 пологів народжується 1 дитина із вродженим токсоплазмозом.
Збудник захворювання —внутрішньоклітинний паразит Toxoplasma gondii, групи найпростіших.
Коти — єдині кінцеві хазяїни токсоплазм, основне джерело токсоплазмової інфекції.
Проміжні хазяїни людина та 350 видів тварин.
Найчастіше зараження здійснюється при вживанні м'яса тварин -
Людина для оточуючих безпечна. Статевим шляхом токсоплазма не передається.
Шляхи передачі інфекції — перкутанний, трансплацентарний, трансплантаційний.
Інкубаційний період становить 2 тиж.
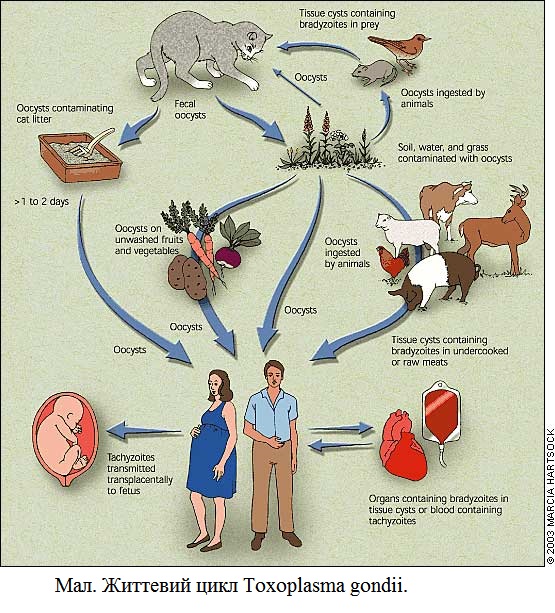
Ризик трансплацентарної передачі інфекції збільшується зі збільшенням терміну вагітності:
Частота інфікування плода збільшується зі збільшенням терміну вагітності:
у І триместрі — 14 %,
у II — 29 %,
у III триместрі — 59 %.
Однак тяжкість інфекції у плода і перинатальна смертність вищі при інфікуванні в І триместрі.
Ризик вродженого токсоплазмозу становить:
0—2 тиж. — 0 %,
3—10 тиж. — 2 %,
27—З0 тиж. — 22 %,
31—34 тиж. — 67 %.
Внутрішньоутробне інфікування відбувається трансплацентано.
Клініка у вагітної:
безсимптомний перебіг
лімфаденопатія
міалгія
самовільні викидні (при первинному інфікуванні).
Ознаки вродженого токсоплазмозу у плода:
симетрична затримка розвитку плода
водянка плода
мікроцефалія
внутрішньомозкові кальцифікати.
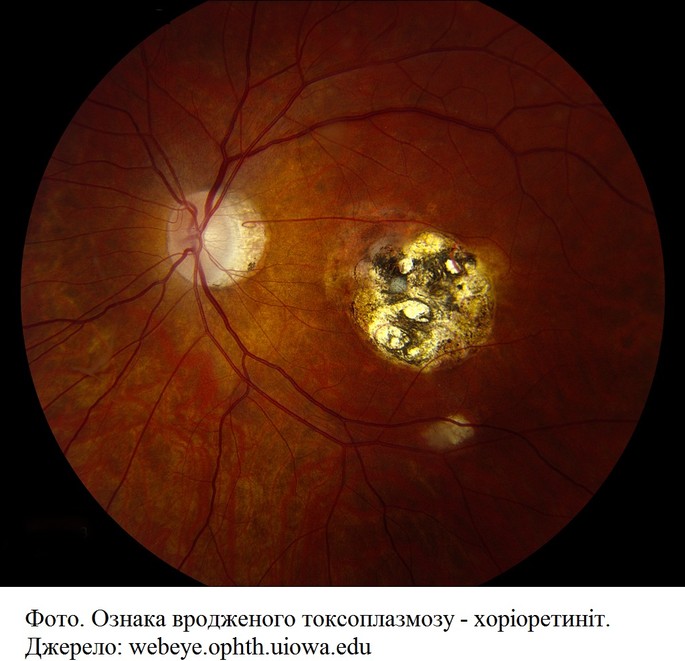
Ознаки вродженого токсоплазмозу у новонародженого:
хоріоретиніт
судоми
гепатоспленомегалія
тромбоцитопенія.
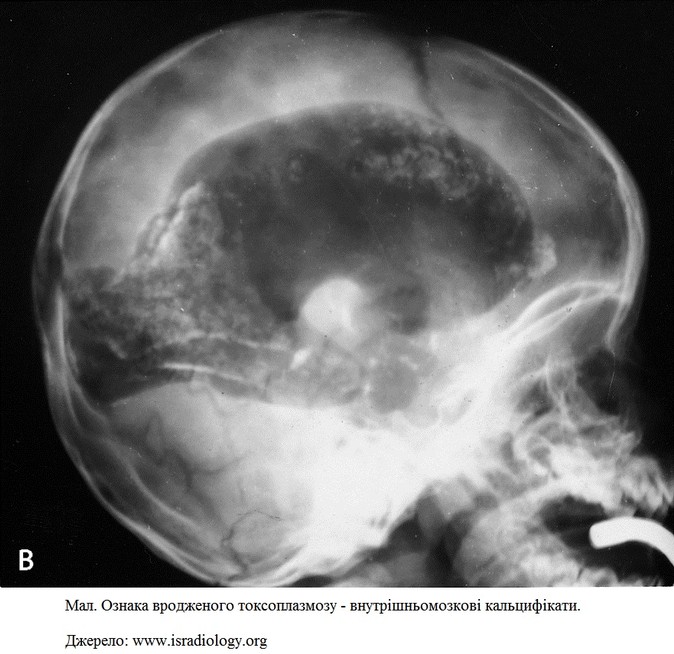
Фото. Одна з причин мікроцефалії вроджений токсоплазмоз.
Скринінг вагітних на токсоплазмоз не проводять.
Обстеження за наявністю клінічних ознак.
Лікування токсоплазмозу під час вагітності не проводять.
Профілактика токсоплазмозу
-
-
-
Грудне вигодування не протипоказане.
Ізоляція породіллі не потрібна
Цікаво
Заражение токсоплазмозом повышает риск самоубийства у женщин
http://www.vesti.ru/doc.html?id=843084&cid=2161#
Toxoplasma gondii Infection and Self-
Джерело: http://archpsyc.jamanetwork.com/article.aspx?articleid=1206779
Бруцельоз
Збудниками бруцельозу є мікроорганізми роду: бруцели свиней (Brucella suis); бруцели великої рогатої худоби, тобто корів (Brucella bovus); бруцели дрібної рогатої худоби — кіз, овець (Brucella militensis).
Особливо чутлива людина до бруцел дрібної рогатої худоби.
Основними джерелами зараження є продукти — молоко та м’ясо хворих тварин. Інфекція небезпечна як для вагітної, так і для плода, вона зумовлює запальні та дистрофічні процеси в плаценті. Тому часто спостерігаються передлежання плаценти, її відшарування, пізній гестоз, вади розвитку плода.
У більшості випадків виникає переривання вагітності частіше в ранні терміни (9—10 тиж.), настає антенатальна смерть у 10,9 % випадків за даними Н.Г. Раєвської.
Діагностика. Діагноз бруцельозу встановлюють за допомогою серологічних реакцій Райта із сироваткою венозної крові та Хеддлсона—Кайтмазової.
Пологи при бруцельозі ускладнюються первинною слабкістю пологової діяльності, матковими кровотечами. Перинатальна смертність у декілька разів перевищує звичайну.
У післяпологовий період часто виникають ускладнення у вигляді післяпологових септичних захворювань.
Лікування при бруцельозі комплексне: призначають вакцину, антибіотики в ударних дозах, вітамінні препарати, фізіотерапевтичні та інші засоби.
Лістеріоз
Лістеріоз — зоонозна інфекція, що становить значну небезпеку для плода. Збудником лістеріозу є бактерія (Listeria). Переносять бактерії гризуни, свійські тварини (кози, корови, коні). Зараження відбувається під час контакту з хворими на лістеріоз тваринами або через інфіковані продукти харчування — молоко, м’ясо, яйця тощо. Інфекція безпосередньо від людини до людини не передається. Зараження можливе в будь-
Плід інфікується гематогенним шляхом через плаценту. Зараження може
Клінічна картина
Розрізняють чотири клінічні форми лістеріозу:
ангінозно-
мозкова;
септико-
залозиста.
Перебіг захворювання може бути гострий, підгострий, хронічний і абортивний.
Симптоматологія неоднакова при різних клінічних формах.
Частіше за перебігом лістеріоз нагадує грип: підвищується температура тіла, з’являються озноб, головний біль, загальна слабкість, іноді — біль у горлі та крижово-
Для вагітних небезпеку становлять ангінозно-
При лістеріозі можливі
мимовільні аборти,
внутрішньоутробна загибель плода,
мертвонародження,
аномалії розвитку плода тощо.
Часто виникає гарячка.
У крові: моноцити, мононуклеоз (лімфоцитоз), лейкоцитоз, зсув лейкоцитарної формули вліво, зниження рівня полінуклеарів. У спинномозковій рідині відмічається цитоз. При септично-
У плода визначають ознаки септицемії. У здорової на вигляд дитини через кілька годин після пологів з’являються ознаки розладу дихання і кровообігу, ціаноз, напади асфіксії, прискорюється серцебиття, виникають судоми, висип на шкірі. Порушується акт смоктання і ковтання. Іноді формується клінічна картина сепсису або аспіраційної пневмонії. На рентгенограмі черепа виявляють кальцифікати мозку. Як правило, усі новонароджені з цією патологією помирають протягом 3 діб.
Діагностика лістеріозу ґрунтується на виявленні бактерій у виділеннях із кон’юнктиви очей, носоглотки, статевих органів, а іноді у крові і сечі породіллі, меконії новонароджених, навколоплідних водах, у плаценті, зіскрібку з порожнини матки, а також в деяких органах новонародженого, особливо в мозку.
У ході позитивної серологічної реакції визначають здатність до аглютинації та зв’язування комплементу з антигеном лістеріозу, але це має лише орієнтовне значення, оскільки структура антигенів різноманітна і вони споріднені до антигенів інших інфекцій.
Лікування. При вагітності проводять комбіноване лікування лістеріозу антибіотиками і сульфаніламідними препаратами.
Найефективнішими є антибіотики тетрациклінового ряду (тетрациклін,
Протягом вагітності проводять від одного до трьох курсів лікування, але при повторних курсах лікування призначають тільки сульфадимезин.
Вірусні гепатити
Виділяють п’ять нозологічних форм вірусного гепатиту (ВГ) — А, В, С, D, Е. Залежно від шляхів передачі інфекції виділяють дві групи гепатитів: гепатити, що передаються фекально-
Вірусний гепатит А
Вірусний гепатит А є типовою кишковою інфекцією. Він має один антиген, на який виробляються в організмі імуноглобуліни M та G. IgM виявляють у гострий період, IgG переважає у період видужання.
Проти ВГА розроблено вакцину, ефективність якої становить близько 97 %.
Ризик передачі вірусу до плода незначний, а інфікування можливе під час пологів. Вагітність часто супроводжується невиношуванням.
При контакті вагітної з хворим на ВГА проводять імунізацію гама-
Вірусний гепатит В
Вірусний гепатит В передається через кров, слину, сперму, виділення з піхви. Маркером гепатиту В є HBsAg. Інфікування плода відбувається переважно під час пологів, і рідше трансплацентарним шляхом і при вигодовуванні грудним молоком. Новонароджені діти можуть бути джерелом інфікування інших дітей, можливе вірусоносійство.
Інфікування частіше виникає за наявності у вагітної поверхневого HBsAg, а не HBcAg.
Новонародженому здійснюють вакцинацію у перші 12 год імуноглобуліном 0,5 мл, а потім триразово вводять рекомбінантну вакцину.
Жінкам із групи високого ризику зараження з профілактичною метою вводять імуноглобулін.
Профілактика гепатиту В у новонароджених
Вакцинації для профілактики гепатиту В підлягають всі новонароджені за схемою: 0 (перша доба) -
мати HBsAg «+» (позитивна):
введення вакцини за схемою: 0 (перша доба)-
перша доза вакцини вводиться в перші 12 годин життя дитини незалежно від маси тіла.
+
специфічний імуноглобулін
не пізніше 1-
мати HBsAg «-
новонародженим < 2000 г вакцинація проводиться при досягненні ваги 2000 г або у віці 1 місяць.
мати HBsAg статус невизначений:
вакцинація обов’язково в перші 12 годин життя
+
дослідження статусу матері за HBsAg
↓
позитивний результат в матері → профілактика гепатиту В проводиться, як у випадку народження від HBsAg «+» (позитивної) матері.
Вірусний гепатит С
Вірусний гепатит С спричинений вірусом із родини флавовірусів. Можуть виникати цироз печінки, гепатокарцинома. У сироватці крові вірус виявляють рідко і в низькій концентрації, а імунна відповідь у вигляді утворених антитіл дуже слабка і пізня. Антитіла не визначаються протягом 15 тиж. після гострого процесу, а іноді навіть до року.
Можлива вертикальна передача вірусу, плід інфікується у близько 6 % випадків.
Чинники передачі: біологічні рідини, гемотрансфузія, уведення наркотиків, зміна статевих партнерів, велика кількість пологів в анамнезі.
Вірусний гепатит Е
Вірусний гепатит Е є парентеральною формою вірусної інфекції, його гостра форма найнебезпечніша для життя вагітних. Перебіг гепатиту гострий, уже в перші дні спостерігається тяжка інтоксикація, часто виникають печінкова кома, енцефалопатія.
Вірус передається трансплацентарно. Клініка гепатиту може нагадувати тяжкий гестоз із печінково-
Клінічна картина: нездужання, порушення сну, швидка втомлюваність, гарячка середнього ступеня тяжкості; зниження апетиту, нудота, іноді блювання, важкість у надчерев’ї і правому підребер’ї. Через 1—2 тиж. з’являється
жовтяниця (за 1—2 дні до появи жовтяниці сеча набуває темного забарвлення, кал втрачає колір). Рівень білірубіну при жовтяниці перевищує норму вдвічі. Збільшуються печінка, селезінка.
Діагностика: лейкопенія з лімфомоноцитозом, гіпербілірубінемія, підвищення рівня АлАТ у 5 разів при жовтяниці, зростання тимолової проби, зниження сулемової; у сечі з’являються жовчні пігменти. Слід пам’ятати про стерті форми.
Ведення вагітності та пологів при вірусних гепатитах
При вірусних гепатитах часто виникає переривання вагітності.
Як пологи, так і мимовільний аборт погіршують стан жінки і можуть призвести до розвитку печінкової недостатності, тому переривати вагітність не рекомендують.
За необхідності переривання вагітності слід проводити в період реконвалесценції.
Під час пологів і оперативних втручань персоналу необхідно використовувати 2 пари стерильних гумових рукавичок.
Пологи ведуть через природні пологові шляхи в ізоляторі обсерваційного відділення, застосовуючи інструментарій, білизну одноразового використання.
Під час пологів проводять лікування дистрес-
Грудне вигодовування не протипоказане.
Перинатальна смертність значно зростає, особливо при ВГВ і ВГЕ. Відбувається значний зсув в імунній системі, тому частіше виникають післяпологові гнійно-
Грип
Грип передається повітряно-
Клінічна картина
раптове підвищення температури тіла, головний біль, гарячка, загальне нездужання; виникають нежить, ларингіт, можлива катаральна ангіна. Загрозливим ускладненням грипу є пневмонія.
Вплив на вагітність
інфекція призводить до переривання вагітності і загибелі плода.
Під час пологів
розвивається слабкість пологової діяльності, дистрес-
Нерідко в післяпологовий період з’являються кровотечі.
Діагностика грипу
грунтується на даних клінічної картини, епіданамнезу; використовують метод прямої та непрямої імунофлюоресценції.
Лікування
Рекомендують дотримувати ліжкового режиму, вживати багато рідини (відвар малини, липового цвіту). Призначають ацетилсаліцилову кислоту, оксолінову мазь у ніс, симптоматичне лікування.
За індивідуальними показаннями вагітність переривають або прискорюють пологи.
Краснуха
Краснуха (лат. rubeola, анг. rubela) — поширене гостре респіраторне вірусне захворювання, характерною особливістю якого є висип на шкірі (дрібноплямистою екзантема) та лімфаденопатія.
Патогенез. Резервуаром інфекції є діти дошкільного та молодшого шкільного віку.
Шляхи передачі:
горизонтальний — від хворого до здорового (набута форма)
вертикальний — від матері до плода (вроджена форма).
Інкубаційний період становить 15—21 день.
Зараження відбувається повітряно-
Вертикальна передача від матері до плода чи новонародженого можлива лише у випадку віремії при первинному інфікуванні.
Вірус краснухи має тропізм до ембріональної тканини. Доведено його тератогенну дію. Інфікування плода відбувається в період віремії, який починається за 7 діб до появи висипу і триває близько 2—3 тиж. Проникаючи через хоріон або плаценту, вірус краснухи інфікує ембріональні або плодові структури.
Клінічна картина
підвищується температура тіла, можлива гарячка,
з’являється специфічний висип,
катаральні явища (нежить, ангіна, кон’юнктивіт).
Елементи висипу — плями блідо-
Висип спочатку з’являється на обличчі, а потім поширюється на тулуб (більше на спину та сідниці); його ніколи не буває на долонях.
У 25—30 % випадків краснуха перебігає без шкірних проявів.
Найчастішим (30 % випадків) ускладненням краснухи в дорослих є ураження суглобів рук у вигляді артралгій і поліартриту.
Фото. Висипання при краснусі (плями блідо-
Ознаки ураження плода вірусом краснухи виділяють у класичний синдром (тріада Грега):
-
-
-
Окрім класичного є розширений синдром вродженої краснухи, який включає мікроцефалію, глаукому, ураження головного мозку, вади розвитку скелета, гепатоспленомегалію.
Внутрішньоутробне інфікування
частота траснплацентарного інфікування зростає до 90 % в перші 10 тижнів вагітності,
проте ризик інфікування у ІІІ триместрі лише 5 %.
Ознака внутрішньоутробного інфікування в плода:
симетрична затримка розвитку плода,
мікроцефалія,
дефект міжшлуночкової перегородки.
Ознаки вродженої краснухи:
вроджена глухота
вроджені вади серця
катаракта
затримка розумого розвитку
гепатоспленомегалія
висипання типу “Blueberry Muffin”
тромбоцитопенія.
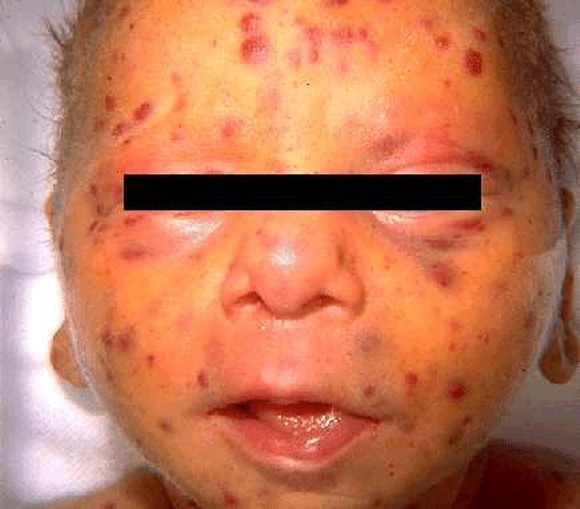
Фото. Висипання типу “Blueberry Muffin”, одна з ознак внодженої краснухи.
Група ризику -
-
-
У 20—З0 % вагітних спостерігається серонегативність щодо краснухи. Саме вони становлять групу ризику внутрішньоутробного інфікування.
У жінок, які перенесли краснуху, формується стійкий імунітет.
Профілактика внутрішньоутробного інфікування вірусом краснухи:
Вакцинація для профілактики кору, епідемічного паротиту та краснухи проводиться у 12 місяців та в 6 років.
Дітям, що не були вакциновані, щеплення можна починати у будь-
Перенесене захворювання на кір, епідемічний паротит чи краснуху не є протипоказанням до щеплення.
Попередження контакту серонегативних вагітних із хворими в контагіозний період, особливо це стосується працівників дитячих закладів і шкіл, в разі відсутності специфічних антитіл провести вакцинацію до настання вагітності, як мінімум за 3 міс. до запланованої вагітності.
Вакцинація під час вагітності протипоказана.
Діагностика:
на основі клінічної картини, даних епіданамнезу, виявлення вірусу в ротоглотці, випорожненнях, результатів серологічних реакцій.
Ведення вагітності
Якщо інфекція виникла в перші 16 тиж., вагітність переривають.
Після 16 тиж. вагітності немає абсолютних показань до штучного переривання вагітності.
Лікування
ізолюють і проводять лікування: застосовують симптоматичні десенсибілізувальні засоби, аскорбінову кислоту, рекомендують повноцінне харчування, вживання рідини, ліжковий режим.
Сифіліс
Сифіліс — хронічне венеричне захворювання, що характеризується уражен¬ням шкіри, слизових оболонок, внутрішніх органів, кісток і
нервової системи.
Збудник Treponema pallidum — рухливий грамнегативний мікроорганізм із тонким вигнутим тілом спіралеподібної форми.
Шляхи інфікування:
статевий (найчастіший),
трансфузійний (при переливанні крові від хворого донора),
трансплацентарний
до 85 % вродженого сифілісу виникає врезультаті передачі інфекції під при вторинному та ранньому прихованому сифілісі у матері і відбувається переважно після 16 тиж. вагітності,
професійний (зараження медичних працівників у разі контакту із хворими на сифіліс при професійній діяльності),
побутовий (дуже рідко).
Вагітність у жінок хворих на сифіліс закінчується
в 10— 15 % випадків мимовільними абортами,
у 45—50 % — мертвонародженням,
20— 30 % — народженням живих дітей, але з ознаками вродженого сифілісу,
в 10—15 % випадків діти народжуються без клінічних проявів захворювання.
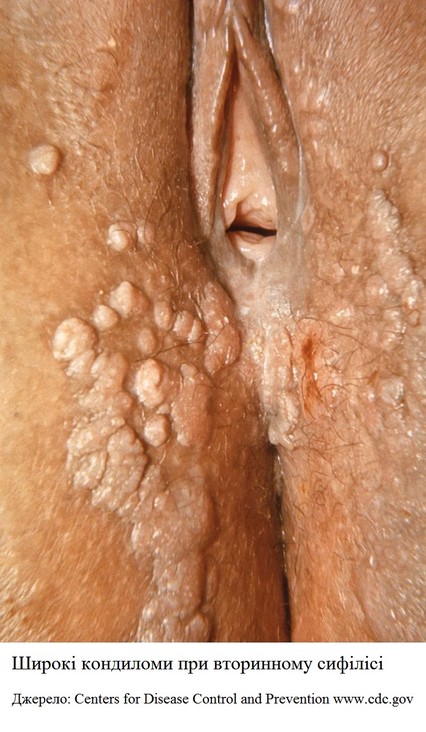
Форми вродженого сифілісу:
• сифіліс плода;
• ранній вроджений сифіліс: сифіліс грудного віку;
• сифіліс раннього дитячого віку;
• пізній вроджений сифіліс (ознаки захворювання виникають через 2 і більше років після народження).
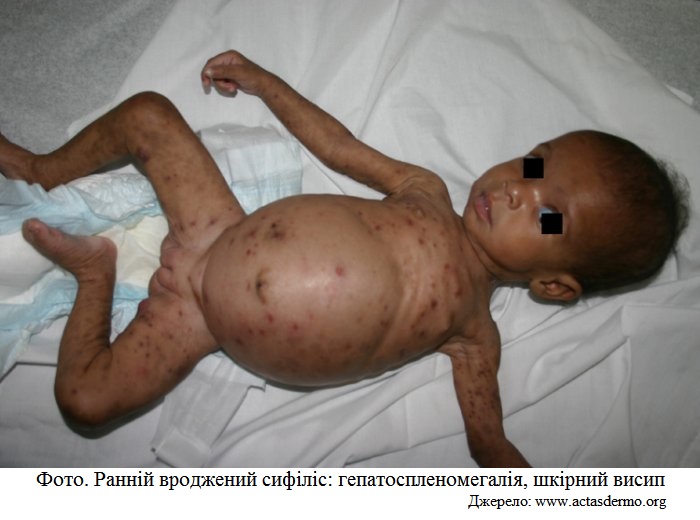
Клінічні ознаки раннього вродженого сифілісу:
набряк усього тулуба
жовтяниця, анемія
мацерація шкіри
сифілітичні міхурці в ділянці долонь, рота, сідниць (лакована шкіра)
сифілітичний нежить (супроводжується пошкодженням носових хрящів з їх деформацією, із гнійно-
гепатоспленомегалія (у 80 % новонароджених)
послід набрякрилий, гіпертрофований, маса посліду збільшена.
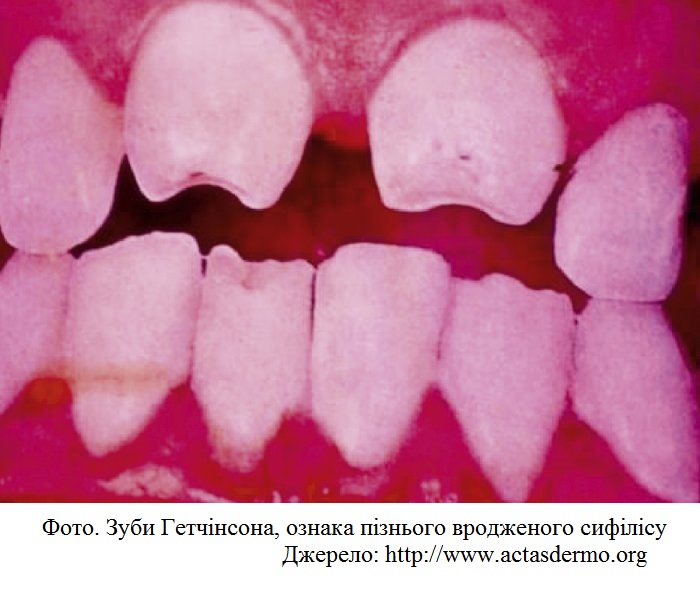
Пізній вроджений сифіліс:
тріада Гетчінсона:
сифілітичний лабіринтит,
дифузний кератит
зуби Гетчінсона – дистрофічні зміни центральних верхніх різців
шаблеподібні гомілки
сідлоподібний ніс
високе «готичне» піднебіння
«олімпійський» лоб
зуб Муна (недорозвиток жувальних горбків перших молярів).
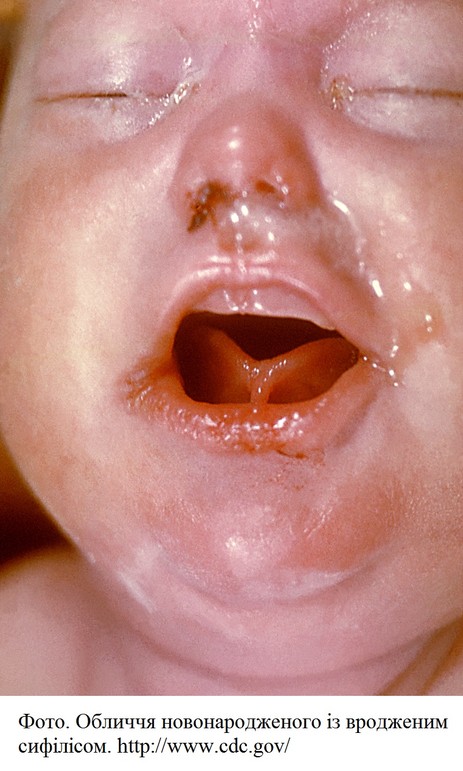
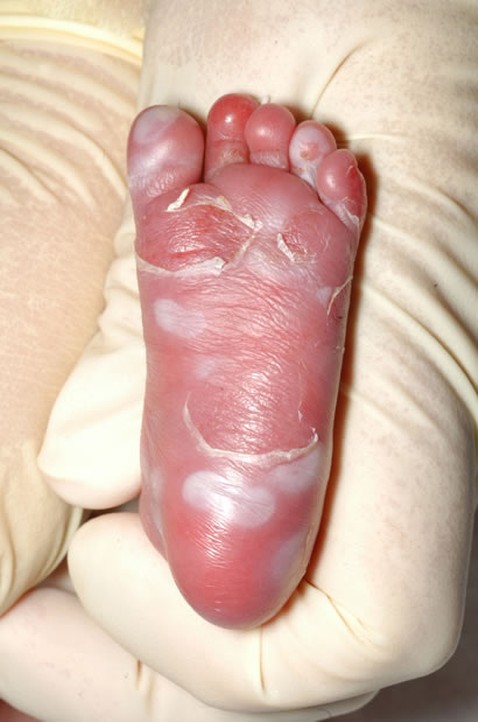
Фото. Сифілітична пухирчатка в ділянці підошв при ранньому вродженому сифілісі.
Діагностика сифілісу
мікроскопія в темному полі
серологічні реакції:
реакція мікропреципітації з кардіоліпіновим антигеном;
реакція зв’язування комплементу з кардіоліпіновим (реакція Вассерманна);
реакція зв’язування трепонемними антигенами;
імуноферментний аналіз;
реакція пасивної гемаглютинації.
Скринінг під час вагітності
Під час вагітності серологічне дослідження для виявлення сифілісу обов’язково проводять 2 рази: перше при постановці на облік, друге -
Лікування
Призначає лікур-
За підозри на сифіліс лікування проводять навіть при негативній серологічній реакції.
Превентивне лікування
-
-
Гонорея
Гонорея — інфекційне захворювання, що передається переважно статевим шляхом і характеризується ураженням статевих органів.
Епідеміологія
Гонококи уражують винятково людину.
Гонорея є другою за поширеністю бактеріальною інфекцією, що передається переважно статевим шляхом.
За даними ВООЗ, щороку у світі інфікуюються понад 200 млн осіб.
Однак оцінка захворюваності недостатньо точна, тому що гонорея, особливо в жінок, часто перебігає мало-
Збудник Neisseria gonorrhoeae — грам-
Шляхи інфікування:
статевий частіше,
побутовий (через предмети особистої гігієни) -
Гонокок здатний уражати всі слизові оболонки, які мають циліндричний епітелій (сечовід, бартолінові залози, шийка матки, маткові труби).
Багатошаровий плоский епітелій піхви не інфікується. Виняток становлять дівчата, у яких не відбулася кератинізація епітеліальних клітин через малу кількість естрогенів.
Інкубаційний період становить 3—5 діб, іноді збільшується до 1 міс.
Клінічна картина
50—60 % випадків безсимптомна
Гонорея нижнього відділу сечостатевого тракту:
ендоцервіцит виникає найчастіше, перебігає малосимптомно
уретрит перебігає гостро, турбують біль при сечовипусканні
бартолініт частіше двобічний
Висхідна гонорея, нерідко розвивається в післяпологовий і післяабортний періоди:
ендометрит
сальпінгоофорит
піосальпінкс
піовар
тубооваріальні утворення.
пельвіоперитоніт виникає при поширенні інфекції
дисемінація інфекції (виникає у 1 % випадків).
Гонококи здатні проникати в кров, спричиняти транзиторну бактеріемію, проте дисемінація з утворенням гонококових метастазів в органах або сепсис спостерігається рідко.
Ускладнення гонореї під час вагітності:
мимовільний аборт
передчасні пологи
плацентарна дисфункція
антенатальна загибель плода
хоріоамніоніт
післяпологові інфекції у матері.
Переривання вагітності на тлі гонореї в будь-
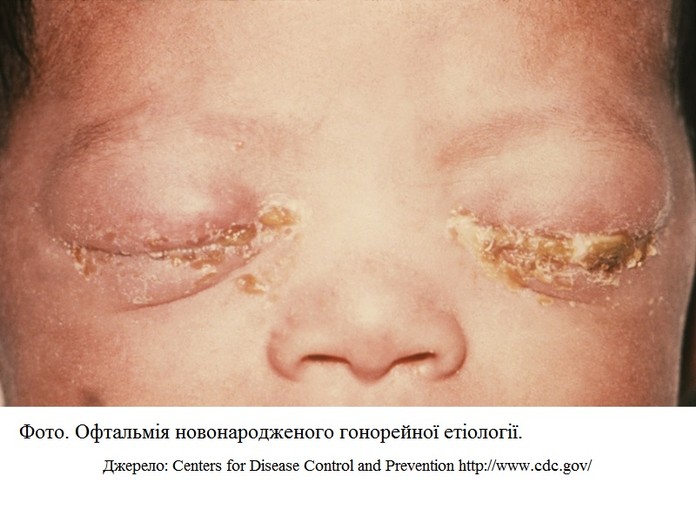
Ознаки гонококової інфекції в новонародженого
кон’юнктивіт
виразка рогівки
іридоцикліт
неонатального сепсис
менінгіт
вульвовагініт.
Першим проявом гонококової інфекції в новонародженого є кон’юнктивіт. Його клінічні ознаки з’являються вперше на 2—4-
Діагностика
Швидкий діагностичний тест -
ІФА, ПЛР матеріалу із сечівника, каналу шийки матки, прямої кишки.
Лікування вагітних
Проводиться в любому терміні гестації за схемами ускладненої гонореї. Препаратами вибору пеніцилінового ряду, макроліди,
цефалоспорини.
Клініко-
Профілактика офтальмії у новонароджених
очні краплі Тобрекс (0,3% розчин тобраміцину) або Флоксал (0,3% розчин офлоксацину).
* раніше використовували: 0,5% еритроміцинову або 1% тетрациклінову мазь.
Синдром набутого імунодефіциту
СНІД — одна з найактуальніших проблем кінця XX століття. За даними М. Адлера (1991), зареєстровано понад 250 000 хворих на СНІД. Багато мільйонів інфіковано вірусом імунодефіциту людини (ВІЛ). Вірус імунодефіциту людини належить до ретровірусів, тобто вірусів, геном яких включається в геном людини.
Багато вірусоносіїв не підозрюють, що вони інфіковані.
Інкубаційний період триває 5 років і більше.
Існує думка, що 35 % вірусоносіїв можуть захворіти на СНІД.
ВІЛ можна виділити із сім’яної рідини, секрету шийки матки, плазми крові, спинномозкової рідини, слизу, слини вірусоносія або хворого на СНІД.
Шляхи поширення ВІЛ-
статевий; через інфіковану донорську кров і її компоненти, сперму, донорські органи; через голки і шприци багаторазового користування; від матері до дитини (внутрішньоутробне зараження через плаценту або під час народження).
Не виключено, що ВІЛ передається і через материнське молоко.
Дослідженнями встановлено, що ВІЛ не передається при побутових контактах
Імовірність зараження СНІДом при звичайних контактах із хворими на СНІД чи носіями ВІЛ взагалі мізерна.
Медичний персонал може заразитися при пораненні рук, потраплянні на шкіру і слизові оболонки зараженої крові та інших рідин.
Патогенез
Патогенез захворювання перебуває у стадії вивчення: СНІД має багато клінічних проявів, зумовлених імунодефіцитом, що виникає внаслідок пригнічення ВІЛ імунної системи, насамперед лімфоцитів Т-
Клінічна картина досить різноманітна. Прихований (інкубаційний) період — від 1 до 10 років. Перебіг хвороби може бути безсимптомним або проявлятися клінічно.
Протягом 6 міс. від першого контакту з ВІЛ-
• підвищується температура тіла;
• хворі стають млявими і скаржаться на біль у м’язах, суглобах;
• катаральні прояви в горлі;
• збільшення лімфатичних вузлів (лімфаденопатія);
• іноді з самого початку захворювання спостерігаються: енцефалопатія, втрата орієнтації, пам’яті, гострий менінгіт, мієлози, невропатія.
Часто захворювання набуває летального перебігу. Поява анти-
Діагностика
З метою діагностики застосовують серологічні тести на ВІЛ-
Існують також тести на ВІЛ-
Під час проведення диференціальної діагностики треба враховувати, що імунодефіцитом супроводжуються: гельмінтоз, токсоплазмоз, протозойні захворювання, пневмонія, пронос тривалістю понад 1 міс., типовий мікобакте-
Діагноз «СНІД-
• підвищення температури тіла до 38 °С і більше;
• втрата маси тіла понад 10 %;
• персистувальна генералізована лімфаденопатія;
• діарея (постійна або з перервами);
• швидка втомлюваність, нічна пітливість.
Лабораторно визначають:
лімфопенію, лейкопенію, тромбоцитопенію, анемію, зниження кількості Т-
На шкірі з’являється характерний висип (за типом дерматомікозу, канди-
На слизовій оболонці ротової порожнини з’являються афти, герпетичні, бактеріальні виразки.
Виникають злоякісні пухлини, кахексія. Настає летальний кінець.
При власне СНІДі виникають різні хвороби, ослаблення пам’яті, дезорієнтація, недоумкуватість, тривала діарея, пневмоцистна пневмонія, саркома Капоші, що спричинюють швидку смерть у молодому віці.
Можливі інші злоякісні пухлини, кандидози, герпетична інфекція, що не піддається лікуванню.
Лікування хворих на СНІД надзвичайно утруднене. Над цією проблемою працюють учені багатьох країн світу. Спроба відновити фунції імунної системи за допомогою різних препаратів значного ефекту не дала.
Покладаються великі надії на розробку вакцини проти ВІЛ. Але виникли непередбачувані труднощі, оскільки ВІЛ дуже мінливий. Крім того, адекватна оцінка вакцини неможлива, тому що у тварин ще не вдалося за допомогою ВІЛ спричинити подібне до СНІДу захворювання.
Призначають інгібітор протеаз криксиван у складі потрійної терапії (криксиван + АЗГ + ЗТС); імуномодулятори, симптоматичне лікування. Бажано лікувати жінок до настання вагітності.
Профілактика
Пологи приймає окремий медичний персонал, який не доглядає інших вагітних, роділь, породіль.
Приміщення, де вестимуть пологи, має бути повністю ізольованим. Звичайно, у такому разі контакт з навколоплідними водами, кров’ю, тканинами пологових шляхів, а також новонародженим неминучий.
Під час приймання пологів і до догляду за породіллею медичний персонал повинен бути добре захищений і мати: окремий костюм, фартух, бахіли з вологонепроникного матеріалу, маску, захисні окуляри, гумові рукавички (пропонують надягнути 2 пари).
Також для пологів виділяють окрему білизну, пелюшки, стерильний матеріал, інструментарій, устаткування.
Під час пологів при ревізії пологових шляхів і зашиванні розривів треба бути максимально обережними, щоб не проколоти гумові рукавички і не поранити руки.
Усі рідини (навколоплідні води, кров, сечу) разом із плацентою знезаражують і потім закопують.
Забруднені пелюшки, простирадла, білизну спочатку дезінфікують, потім перуть у гарячій воді з порошком, після чого проводять автоклавування. Захисний одяг медичного персоналу також дезінфікують, перуть у гарячій воді з порошком, а потім проводять автоклавування. Пральня також має бути окремою.
Профілактика передачі ВІЛ плоду:
призначають зидовудин 300—1000 мг на добу (2 мг/кг у першу годину пологів, потім щогодини до завершення пологів 1 мг/кг).
Годування дітей груддю протипоказане.
Туберкульоз
Туберкульоз спричинюється мікобактеріями, яких відомо декілька типів.
Розрізняють відкриті форми туберкульозу (заразні) і закриті форми (незаразні), при яких хворі не виділяють мікобактерії туберкульозу (МТ).
Зараження може відбутися: через органи дихання (при кашлю, чханні, поцілунках тощо), через пошкоджену шкіру і слизові оболонки; продукти харчування тощо. МТ стійкі і можуть тривало зберігатися в пилу (до 3 міс.), у воді, вологих і темних приміщеннях вони живуть до року, на підлозі, стінах, меблях — півроку. За температури -
Діагностика
Провідним методом є туберкулінодіагностика.
Ведення вагітності
Під час вагітності вогнища в легенях можуть стати причиною рецидиву хвороби, особливо в перші 2—3 міс., загострення може виникнути після пологів і під час годування груддю. Своєчасне лікування антибіотиками і хіміопрепаратами дає змогу виношувати вагітність.
Вагітність переривають тільки в разі прогресуючих і відкритих форм легеневого туберкульозу, коли лікування малоефективне. Переривання вагітності проводять до 12 тиж., а в пізніх термінах воно небезпечне для життя жінки. Хворі на туберкульоз вагітні стоять на обліку в жіночій консультації, а також у тубдиспансері.
Таких хворих госпіталізують в окреме відділення пологового будинку або палату, ретельно обстежують і лікують. Слід пам’ятати про негативний вплив медикаментів на розвиток плода. Лікування проводять акушер-
Ведення пологів
У
Годування груддю дозволено в разі відсутності бацилоносійства.
Трихомоніаз
Збудником трихомонозу є піхвова трихомонада.
Частота ураження трихомонозом коливається від 3,6 до 91 %.
Клінічна картина. Захворювання у вагітних проявляється трихомонадним вульвітом, кольпітом і ендоцервіцитом.
Нерідко спостерігаються кондиломатозні утворення й бартолініт. Найпоширенішим є вульвовагініт, основні ознаки якого — пінисті виділення різного кольору з неприємним запахом, свербіж, болючість і подразнення шкіри зовнішніх статевих органів. У тяжких випадках формуються виразки й ерозії шийки матки. Частіше відзначають дизуричні явища. Споживаючи глікоген, піхвові трихомонади руйнують його до утворення вуглекислоти і води, унаслідок чого утворюються бульбашки газу, які, з’єднуючись з виділеннями, зумовлюють їх пінистість.
Зараження трихомонадою відбувається статевим шляхом, іноді побутовим. Встановлено, що трихомоноз може бути причиною мимовільних абортів, особливо в ранніх термінах вагітності. Крім того, може передаватися плоду, іноді зараження відбувається під час пологів.
У жінки можливі маткові кровотечі, інколи — тяжкі розлади загального стану. У деяких випадках захворювання характеризується тяжким перебігом і рецидивами, ускладнюється безплідністю, іноді ураженням внутрішніх статевих органів, сечового міхура, нирок, сечівника і прямої кишки.
У вагітних розмноження і поширення трихомонад відбувається швидше.
Діагностика
Діагноз встановлюють на підставі анамнезу, клінічної картини і підтверджують виявленням у мазках із сечівника, каналу шийки матки і піхви трихомонад.
Крім того, проводять дослідження під мікроскопом висячої краплі. При цьому краплю виділень з піхви наносять на предметне скло, накривають покривним склом та негайно досліджують.
Можна проводити фарбування мазків за Романовським-
Лікування
Під час вагітності слизова оболонка піхви і шийки матки рихла, посилюється застій венозної крові, збільшується проникність лімфатичних судин і вен. Слизова оболонка піхви легко пошкоджується, тому лікування трихомонозу у вагітних має певні труднощі. Крім того, під час вагітності використання багатьох лікувальних і фізіотерапевтичних засобів значно обмежене.
Тривале застосування лікарських засобів може сприяти перериванню вагітності, а також негативно впливати на розвиток ембріона, спричинювати виникнення різних аномалій розвитку плода.
Лікування починають з моменту виявлення захворювання і закінчують на 35—36-
Найефективнішим є метод розпилювання трихомонацидних засобів у поєднанні з уведенням тампонів з гліцерином або малотоксичними речовинами (граміцидин, уротропін, фуразолін, бура, борна кислота тощо). Але перед уведенням тампонів, присипок треба обробити піхву розчином фурациліну 1:5000, що не заборонено в першій половині вагітності.
Після обробки стінки піхви висушують стерильним тампоном, а потім проводять інстиляцію 30 % розчину альбуциду або 1 % синтоміцинової емульсії.
Під час пологів обов’язково обробляють піхву після піхвового обстеження.
Місцево вводять тампони з хлоргексидином. У II триместрі вагітності призначають піхвові таблетки мератин-
Клінічне значення наявності інфекції у вагітної та можливість попередження / лікування її наслідків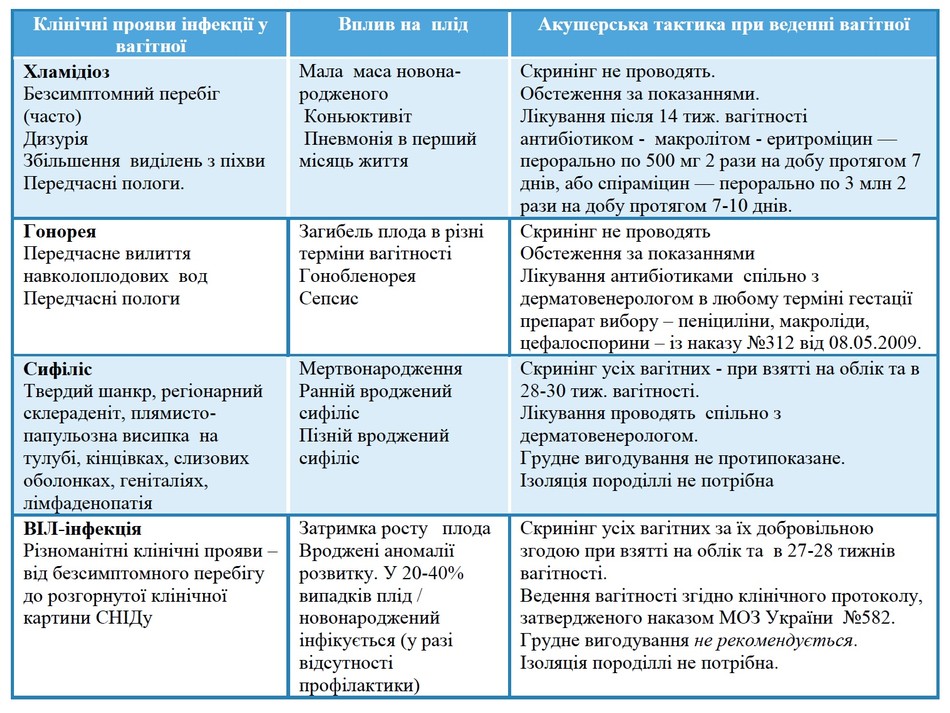
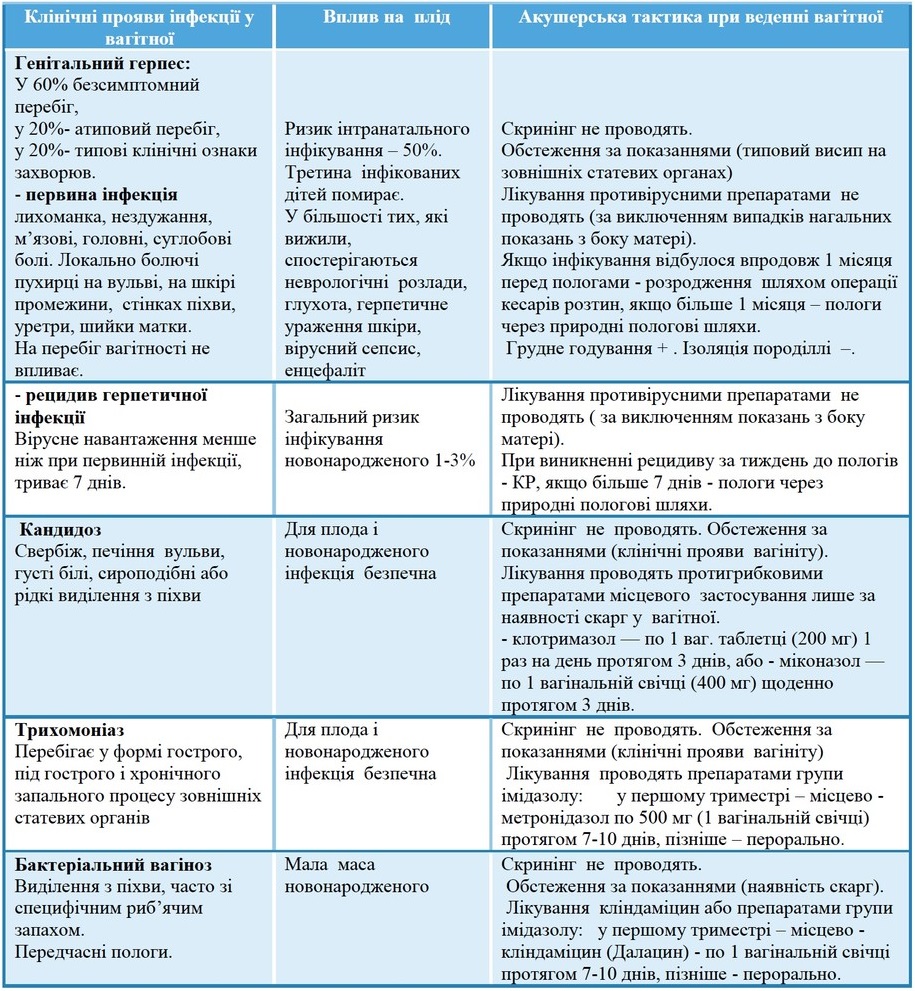
Прикінцеві положення
Перинатальні інфекції є на сьогодні однією з основних причин порушень перебігу вагітності і пологів, патології плода та новонародженого. Водночас у переважній більшості випадків лікування під час вагітності не існує або воно немає сенсу.
Слід пам’ятати, що наявність бактерій в організмі, антитіл до інфекційних агентів в крові вагітної не обов’язково означає наявність інфекційного процесу.
Госпіталізувати вагітну для лікування інфекції слід лише коли таке лікування неможливо проводити амбулаторно. В інших випадках перебування в стаціонарі може зашкодити матері і дитині.
Не ізолюйте вагітну від інших вагітних, породілля від її дитини, якщо такий контакт не зумовлює явної небезпеки.
Не відміняйте грудне вигодовування через наявність у матері інфекції. Така відміна виправдана лише у випадку ВІЛ – інфекції та під час гострого періоду висококонтагіозних інфекційних захворювань, що передаються респіраторним шляхом ( тимчасово).
Високий рівень розповсюдженості ІПСШ обумовлює необхідність усім медичним працівникам завжди користуватися засобами індивідуального захисту при контакті з біологічними середовищами організму вагітної, роділлі, породіллі.